 |
АвтоАвтоматизацияАрхитектураАстрономияАудитБиологияБухгалтерияВоенное делоГенетикаГеографияГеологияГосударствоДомДругоеЖурналистика и СМИИзобретательствоИностранные языкиИнформатикаИскусствоИсторияКомпьютерыКулинарияКультураЛексикологияЛитератураЛогикаМаркетингМатематикаМашиностроениеМедицинаМенеджментМеталлы и СваркаМеханикаМузыкаНаселениеОбразованиеОхрана безопасности жизниОхрана ТрудаПедагогикаПолитикаПравоПриборостроениеПрограммированиеПроизводствоПромышленностьПсихологияРадиоРегилияСвязьСоциологияСпортСтандартизацияСтроительствоТехнологииТорговляТуризмФизикаФизиологияФилософияФинансыХимияХозяйствоЦеннообразованиеЧерчениеЭкологияЭконометрикаЭкономикаЭлектроникаЮриспунденкция
НЕРВНЫЕ БОЛЕЗНИ
Татьяна Борисовна Фадеева
Психические и нервные болезни
Справочник врача
(2002 г.)
Содержание
Нервные болезни
Амиотрофический боковой склероз
Апраксия
Арахноидит
Атаксия
Атетоз
Афазия
Бессонница
Бульбарный паралич
Вегетативно-сосудистая дистония
Гидроцефалия (водянка головного мозга)
Головная боль
Головокружение
Детские церебральные параличи
Заикание (логоневроз)
Инсульт
Кома
Люмбаго (прострел)
Менингеальный синдром
Менингит
Мигрень
Миелит
Невралгии
Неврит
Обморок
Опухоли головного мозга
Опухоли спинного мозга
Остеохондроз
Паралич дрожательный (болезнь Паркинсона)
Радикулопатии дискогенные («банальные радикулиты»)
Рассеянный склероз
Сирингомиелия
Судорожные состояния
Травмы головного мозга
Хорея
Хроническая сосудистая недостаточность головного мозга
Эпидурит
Эпилепсия
Психические болезни
Абстинентный синдром
Алкоголизм хронический
Алкогольное опьянение
Алкогольный делирий (белая горячка)
Альцгеймера болезнь
Амнезия
Амнестический (корсаковский) синдром
Апатия
Аутизм
Белая горячка
Бредовые синдромы
Галлюцинации
Делирий
Деменция (приобретенное слабоумие)
Депрессивные состояния
Дисфория
Иллюзии
Интоксикационные психозы
Ипохондрический синдром
Истерические синдромы
Кандинского—Клерамбо синдром
Кататонические синдромы
Маниакально-депрессивный психоз (МДП)
Маниакальные состояния
Мутизм
Наркомании и токсикомании
Нарушения памяти
Неврозы
Олигофрения
Помрачения сознания
Предстарческие (инволюционные) психозы
Психические нарушения при черепно-мозговых травмах
Психомоторное возбуждение
Психопатия
Психотерапия
Реактивные психозы
Сексуальные нарушения и извращения
Симптоматические психозы
Старческое (сенильное) слабоумие
Суицидальное поведение
Фобии
Шизофрения
Эйфория
Эпилепсия
Альтернативная медицина
Гомеопатия
Натуропатия
Ароматерапия
Гидротерапия
Массаж
Китайская медицина (акупунктура, акупрессура, китайские травы)
Шиацу
Остеопатия
Айюрведическая медицина
Йога
Методы нормализации дыхания
Метод Бутейко
Парадоксальная дыхательная гимнастика Стрельниковой
Методы релаксации (расслабления)
Психотерапия
Уход за больными, лечебно-диагностические процедуры
Уход за больным
Гигиена больного
Кормление
Режим больного
Способы транспортировки
Судно
Уход
Лечебно-диагностические процедуры
Ангиография
Антропометрия
Аппликация
Артериальное давление (АД)
Аутогемотерапия
Аэротерапия
Банки медицинские
Бронхоскопия
Бужирование
Венепункция
Венесекция
Вливания
Внутриглазное давление
Водолечение (гидротерапия)
Газоотведение
Гастроскопия (эзофагогастродуоденоскопия)
Гелиотерапия
Глаза. Осмотр
Горчичники
Жгут
Закапывание капель в глаза
Закапывание капель в нос
Закапывание капель в ухо
Ингаляция
Инородные тела конъюнктивы и роговицы
Инъекции
Исследование желудочного сока и дуоденальное зондирование
Исследование кала
Исследования крови
Исследование мокроты
Исследование мочи
Исследование цереброспинальной жидкости
Катетеризация
Кислородная терапия
Клизмы
Колоноскопия
Компрессы
Кровопускание
Мази и кремы
Очистка наружного слухового прохода
Питание диетическое
Питание искусственное
Пиявки
Примочки
Присыпки (пудры)
Промывание глаз
Промывание желудка
Промывание лакун миндалин
Промывание мочевого пузыря
Пульса определение
Пункция люмбальная (поясничный прокол, спинномозговая пункция)
Пункция плевральной полости
Пункция (прокол) брюшной полости (абдоминальная)
Ректороманоскопия
Рентгенологические исследования. Подготовка
Смазывания
Спринцевание (промывание) влагалища
Температуры тела определение
Холод
Цистоскопия
Электроэнцефалография
Эхоэнцефалография
НЕРВНЫЕ БОЛЕЗНИ
Нервная система человека похожа на сеть проводов, команды по которым поступают из мозга и осуществляется связь с каждой частью тела. Мозг является своеобразным центром такой системы. Команды из мозга через нервные волокна поступают наружу, отчего и возникает смех, возбуждается аппетит, возникает половое влечение и т. д. Нервы обслуживают мозг, как посыльные. Через специальные участки нервной системы мозг получает информацию обо всем, что происходит с организмом. Спинной мозг является основным путем сообщения между головным мозгом (рис. 1) и всем организмом (рис. 2).

Рис. 1. Строение головного мозга
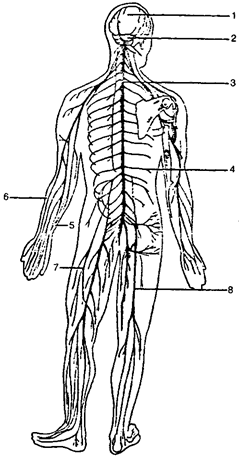
Рис. 2. Нервная система человека: 1 — головной мозг; 2 — мозжечок; 3 — спинной мозг; 4 — межреберные нервы; 5 — локтевой нерв; 6 — лучевой нерв; 7 — бедренный нерв; 8 — седалищный нерв
Центральная нервная система (спинной и головной мозг) является высшим органом, координирующим деятельность всех систем организма. Спинной мозг расположен в позвоночном канале, а головной — в полости черепа. Вещество мозга окружено мозговыми оболочками. В мозге сосредоточено подавляющее большинство нервных клеток. Тела нейронов составляют серое вещество мозга (ядра, кору большого мозга и мозжечка). Отростки нейронов составляют проводящие пути (белое вещество мозга). Спинной мозг объединяет в себе нервные стволы подобно тому, как телефонный кабель объединяет в себе провода. Каждый ствол имеет две пары нервных корешков: передние — так называемые двигательные, и задние — чувствительные. Чувствительные корешки передают сигналы от кожи, мышц, внутренних органов в спинной мозг, а оттуда — в головной мозг. Двигательные корешки передают сигналы от спинного мозга в разные участки тела. Чувствительные корешки контролируют ощущения, а двигательные контролируют действия. Когда кто-нибудь дотрагивается до нас, мы чувствуем это через чувствительные нервные корешки (так называемая тактильная чувствительность). Если мы двигаемся, импульсы от головного мозга передаются через двигательные корешки. Центральная нервная система отвечает за все наши осознанные действия и за ответные реакции на внешние раздражители. Без нее мы бы не смогли думать, двигаться и ощущать.
Но тело может совершать и подсознательные действия. Некоторые жизненно важные органы (например, сердце, органы пищеварения) действуют, хотя сознание и не принимает в этом участия. Эти и многие другие неосознанные действия, которые совершаются автоматически, регулируются другой нервной системой. Ее называют периферической нервной системой. Эта часть нервной системы состоит из нервов и нервных узлов (ганглиев). Включает соматический и вегетативный (симпатический и парасимпатический) отделы. К соматической нервной системе относятся черепно-мозговые и спинномозговые нервы (с чувствительными ганглиями), к вегетативной нервной системе — пограничный симпатический ствол, его ветви и вегетативные ганглии, лежащие в стенках внутренних органов и возле них. Соматическая часть нервной системы обеспечивает поступление в центральную нервную систему информации и управляет поперечнополосатой мускулатурой скелета и некоторых внутренних органов (языка, глотки, гортани). Вегетативная часть обеспечивает иннервацию желез и гладкой мускулатуры всех остальных внутренних органов.
АМИОТРОФИЧЕСКИЙ БОКОВОЙ СКЛЕРОЗ — органическое заболевание головного и спинного мозга, в основе которого лежит изолированное поражение двигательных нейронов (нервных клеток и их аксонов), иннервирующих мускулатуру конечностей, языка, глотки и гортани. Начинается чаще в возрасте 40—50 лет. Характерны вялые атрофические парезы и параличи рук, сочетающиеся с повышением сухожильных рефлексов, спастические парезы ног, нарушения речи (дизартрия), расстройства глотания. Течение болезни прогрессирующее, заболевание заканчивается летально через 2—5 лет. Причины заболевания неизвестны.
Поскольку специфического лечения не существует, назначают прозерин, оксазил (калимин), витамины E, B1 и B12 курсами. Используют интерферон и интерфероногены. Широко применяют физиотерапию, массаж, лечебную гимнастику. При развитии распространенной атрофии назначают ретаболил, неробол.
АПРАКСИЯ — неспособность совершения сложных целенаправленных действий (больной забыл, как одеться, застегнуть пуговицы, застелить постель). Наблюдается при очаговых поражениях головного мозга, при травмах, расстройствах мозгового кровообращения.
АРАХНОИДИТ — воспаление паутинной оболочки головного или спинного мозга, при котором возникают спайки между паутинной и сосудистой оболочками с последующим нарушением кровообращения, образованием кистозных полостей. Может возникнуть при общих инфекциях, отитах, воспалительных заболеваниях придаточных пазух носа, опухолях мозга, черепно-мозговых травмах.
Симптомы. Наблюдаются локальные и диффузные головные боли, тошнота, иногда нерезко выраженный менингеальный синдром и субфебрильная температура. При преимущественной локализации арахноидита на основании мозга и вовлечении в процесс зрительных нервов наблюдаются снижение остроты зрения и ограничение поля зрения. Арахноидиты другой локализации протекают с клинической картиной, напоминающей опухоль соответствующей локализации, и правильная диагностика возможна лишь при проведении рентгенографии, томографии, исследовании спинномозговой жидкости.
Лечение. В острой фазе лечение проводят в стационаре. Назначают кортикостероиды, верошпирон, витамины группы B. По показаниям проводят нейрохирургическое лечение (рассечение спаек).
АТАКСИЯ — нарушение координации движений вследствие поражения вестибулярного аппарата, мозжечка и др. Проявляется нарушением равновесия при стоянии (статическая атаксия) и расстройствами координации движений (динамическая атаксия).
При подозрении на атаксию попросите больного постоять с вытянутыми вперед руками и закрытыми глазами, ноги при этом должны быть сомкнуты, затем пальцем коснуться кончика носа или, лежа на спине, пяткой дотронуться до колена противоположной ноги. Если человек не может выполнить этих заданий, то необходимо обратиться к врачу.
АТЕТОЗ — вид гиперкинеза, характеризующийся медленными непроизвольными насильственными движениями вследствие тонических сокращений мышц. Атетоидные движения могут наблюдаться не только в ограниченных мышечных группах (лицо, рука, нога), но и охватывать всю мускулатуру. Ограниченный атетоз появляется при интоксикационных поражениях мозга (окись углерода, марганец, сероуглерод), а общий атетоз характерен для некоторых поражений подкорковых отделов головного мозга (гепатоцеребральная дистрофия и др.) Атетоз двойной — генерализованные медленные непроизвольные движения, захватывающие мышцы конечностей, туловища и лица с обеих сторон. Как правило, бывает следствием перинатального поражения мозга у детей, перенесших асфиксию плода.
АФАЗИЯ — нарушение речи при органическом поражении головного мозга. Афазия бывает моторная, сенсорная, амнестическая. При моторной афазии больные теряют способность говорить, но понимают речь окружающих. При сенсорной афазии больные утрачивают понимание речи, но могут произносить отдельные слова, фразы. При амнестической афазии больные знают назначение предметов, но не могут правильно назвать их.
БЕССОННИЦА — очень распространенное недомогание, характеризующееся сложностями, связанными с засыпанием или самим процессом сна, длящимися не меньше 3 недель. Выделяют три основных типа бессонницы: нарушение процесса засыпания, пробуждение по ночам, раннее побуждение.
1. «Ложусь спать и очень долго не могу уснуть»
Этому состоянию могут способствовать:
— Стресс. Эмоциональный стресс включает в себя тревогу, депрессию, жалость к самому себе, гнев, чувство вины. Причины его разнообразны.
— Нерешенные проблемы, нарушение душевного равновесия, различные физические расстройства, неврологические проблемы.
— Проблемы пищеварения и питания. Употребление перед сном возбуждающей пищи и напитков (крепкого чая, кофе), слишком обильный и калорийный ужин.
— Неправильный режим сна. Дремота в дневное время (после обеда, под вечер) и в связи с этим меньшая потребность в сне с ночное время.
— Большие перемены в жизни, которые могут быть и хорошими, и плохими, например, переезд на новое место жительства, развод, смерть близких, смена работы и т. п.
— Сбой в работе биологических часов (ночная работа и смена часовых поясов).
— Внешние раздражители, например шум.
2. «Часто просыпаюсь среди ночи и лежу, не могут уснуть»
Причинами прерывистого ночного сна могут быть все вышеперечисленные причины, а также:
— Раздражение и гнев.
— Сильное алкогольное опьянение, или, наоборот, воздержание от алкоголя и лекарств — по совету врача или по другой причине.
— Кошмары, страх увидеть кошмарный сон.
— Малоподвижный образ жизни, недостаточное утомление в течение дня.
3. «Очень рано просыпаюсь и не могу снова уснуть»
— Тяжелое депрессивное состояние.
— Алкоголизм.
— Привыкание к снотворным.
Лечение. Необходимо разобраться с причинами, вызывающими бессонницу, и постараться устранить их. По вечерам во избежание бессонной ночи постарайтесь придерживаться следующих правил.
Никогда не занимайтесь беспокоящими вас проблемами перед сном или в постели. Для их решения лучше выбрать дневные часы или начало вечера. Исключите из употребления по вечерам возбуждающие напитки (чай, кофе, алкоголь). Ужин должен быть легким, но исключите из него сырые овощи и фрукты, черный хлеб, так как от них урчит в животе, что также мешает заснуть. Избегайте по вечерам любой возбуждающей активности (энергичных физических упражнений, работы, ссор и пр.). Проводите последний час в подготовке ко сну, включая расслабляющие упражнения и теплую (не горячую!) ванну с хвойным экстрактом. Можно выпить настой мяты или пустырника. Создайте в своей спальне уютную обстановку, предрасполагающую к отдыху. Почитайте на ночь Пушкина (ритмичность стихосложения совпадает с естественными ритмами сердца и мозга, что успокаивает перевозбужденное сознание). Постарайтесь избавиться от шума, который может нарушать ваш сон. Часто легче заснуть, если в комнате включен маленький светильник.
Даже если вы очень занятой человек и привыкли к тому, что все время делаете что-то или куда-то торопитесь, постарайтесь вечером ничего не делать и отвести себе время и место для того, чтобы подумать, помечтать или просто прогуляться. Может быть, это как раз то, чего вам не хватает, чтобы спокойно уснуть. Если не удается самостоятельно наладить сон, необходимо обратиться к врачу. Без консультации с врачом не стоит начинать употреблять снотворные таблетки, поскольку к ним наступает быстрое привыкание и бороться с бессонницей становится намного сложнее.
БУЛЬБАРНЫЙ ПАРАЛИЧ — симптомокомплекс, состоящий из расстройства глотания и речи. Возникает при поражении продолговатого мозга и расположенных там ядер черепно-мозговых нервов, проводящих путей и ретикулярной формации. Наблюдаются расстройство глотания, поперхивание и кашель при еде, дыхательные нарушения. Речь с носовым оттенком, нарушено произношение слов, возможны икота, рвота, нарушения сердечно-сосудистой деятельности, аритмии. При развитии бульбарного синдрома необходима срочная госпитализация в неврологический стационар.
ВЕГЕТАТИВНО-СОСУДИСТАЯ ДИСТОНИЯ — симптомокомплекс, характеризующийся функциональными нарушениями в различных отделах вегетативной нервной системы. Чаще всего вегетативно-сосудистая дистония наблюдается при неврозах и проявляется различными нарушениями со стороны сердечно-сосудистой, дыхательной деятельности и желудочно-кишечного тракта. Сердечно-сосудистые нарушения — сердцебиение, повышение или снижение артериального давления, бледность, потливость; нарушения пищеварения — отсутствие аппетита, отрыжка воздухом, трудности при глотании, тошнота, икота; дыхательные нарушения — одышка, стеснение в груди. Характерны жалобы на быструю утомляемость, беспокойный сон, эмоциональную лабильность. Отмечаются небольшое и преходящее повышение артериального давления, тахикардия. Проявления вегетативно-сосудистой дистонии очень многообразны, они могут быть похожи на все заболевания сразу. Поведение больных часто бывает назойливым, множество предъявляемых ими несуразных жалоб может привести врача в недоумение. Иногда же при установленном диагнозе вегетативно-сосудистой дистонии остается нераспознанным действительно имеющееся заболевание. Поэтому диагноз вегетативно-сосудистой дистонии является диагнозом исключения и выставляется только после того, как будут проведены ЭКГ, ЭЭГ, исследование полей зрения, осмотры окулиста, эндокринолога, психотерапевта, сделаны анализы мочи и крови.
Лечение. Рекомендуются комплекс оздоровительных и гигиенических мер, дозированные физические нагрузки, санаторно-курортное и физиотерапевтическое лечение, аутогенные тренировки и другие методы психотерапевтического воздействия. Назначают лекарственные средства, нормализующие нервные процессы: валериана, препараты брома, транквилизаторы.
ГИДРОЦЕФАЛИЯ (водянка головного мозга) — накопление избыточного количества спинномозговой жидкости в полости черепа. Бывает врожденная и приобретенная гидроцефалия. Врожденная гидроцефалия развивается вследствие внутриутробных инфекций, интоксикаций. У детей с врожденной гидроцефалией черепные швы расширены, родничок напряжен, не пульсирует, наблюдаются задержка психического развития, косоглазие и др. Приобретенная гидроцефалия развивается после инфекций, травм головного мозга. Характеризуется повышением внутричерепного давления и проявляется головной болью, рвотой.
Лечение. Необходимо установить причину гидроцефалии и лечить основное заболевание. Для снижения внутричерепного давления применяют диуретики, маннит, глицерин, глюкокортикоидные гормоны. В некоторых случаях показано хирургическое лечение.
ГОЛОВНАЯ БОЛЬ. Является частым признаком различных заболеваний нервной системы органического и функционального характера. Головная боль различной интенсивности и локализации наблюдается при поражении оболочек головного мозга, при повышении внутричерепного давления, невралгии тройничного нерва, травмах черепа, воспалении придаточных пазух носа, при гипертонической болезни, атеросклерозе, глазных болезнях. Часто головная боль появляется при заболеваниях внутренних органов (болезнях печени, почек, анемиях, хроническом отравлении промышленными ядами). Головная боль может быть связана с переутомлением, эмоциональным перенапряжением и др.
Лечение. Необходимо установить и лечить заболевание, являющееся причиной головной боли. Кроме этого, назначают болеутоляющие средства (цитрамон, финлепсин, анальгин, ацетилсалициловую кислоту и др.).
ГОЛОВОКРУЖЕНИЕ — ощущение кажущегося перемещения тела в пространстве или окружающих предметов вокруг тела. Часто является симптомом поражения вестибулярного аппарата, ствола мозга, мозжечка, коры головного мозга. Может сопровождаться нистагмом, рвотой, нарушением походки, побледнением кожных покровов. Сопутствующее головокружению повышение артериального давления часто указывает на сосудистые расстройства. Головокружение как проявление болезни может быть обусловлено заболеванием внутреннего уха, когда воспалительным или опухолевым процессом поражается вестибулярный аппарат. Такие больные обычно долго страдают от воспаления внутреннего уха (отита), сначала у них снижается слух, а затем появляется головокружение. При опухолевом поражении приступы возникают на фоне снижения слуха, звона в ухе, и постепенно учащаются и усиливаются приступы головокружения.
Нередко головокружение наблюдается при резком повороте головы в сторону, при резком вставании утром с постели, запрокидывании головы кзади (во время оклейки обоев, развешивании белья), при длительном наклоне головы в сторону или кпереди (прополка, ремонт автомобиля, долгий сон в электричке и пр.). Эти головокружения обусловлены спазмом или пережатием позвоночной артерии, которая снабжает кровью ответственные за равновесие отделы мозга. Головокружение может возникать при высоком или пониженном давлении, отравлении, при потере жидкости (рвота, понос) или кровопотере (кровотечение). Сопровождаются головокружением и анемией (недостаток в крови эритроцитов — красных кровяных телец), высокой температурой.
Головокружение может случиться и у вполне здорового человека, если, например, долго кружиться вокруг своей оси или при взгляде вниз с большой высоты, или при рассматривании облаков.
Первая помощь. При головокружении больного нужно уложить на спину так, чтобы голова, шея и плечи его лежали на подушке, потому что в таком положении исключается перегиб позвоночных артерий. Следует избегать поворотов головы в сторону, нужно открыть окна, проветрить помещение, положить на лоб холодную повязку, можно чуть смочить ее уксусом. Измерив давление и температуру, принять меры к их нормализации, при частоте сердца более 100 ударов в минуту или появившемся неритмичном сердцебиении, а также, если к головокружению присоединились тошнота и многократная (более 3 раз) рвота, необходимо вызвать «скорую помощь». Необходимо выяснить причину головокружения и лечить основное заболевание.
ДЕТСКИЕ ЦЕРЕБРАЛЬНЫЕ ПАРАЛИЧИ — представляют собой группу синдромов нарушения двигательной функции, которые являются следствием повреждения мозга во внутриутробном периоде, во время родов или в раннем периоде жизни ребенка. Чаще всего возникают вследствие инфекций, интоксикаций, родовых травм. Дети с церебральными параличами плохо развиваются физически, с опозданием начинают сидеть, ходить, говорить. Основные нарушения проявляются в виде парезов, параличей, гиперкинезов. Психические нарушения встречаются редко.
Лечение комплексное, направлено на восстановление двигательных расстройств, речевых нарушений. Постоянно проводят массаж, занятия лечебной физкультурой, занятия с логопедом. Назначают препараты, нормализующие мышечный тонус (элениум, баклофен и др.), препараты метаболического действия (церебролизин, пирацетам и др.). С возрастом при настойчиво проводимом лечении двигательные дефекты могут уменьшаться, в некоторых случаях исчезают совсем.
ЗАИКАНИЕ (логоневроз) — заболевание, при котором нет патологических изменений со стороны артикуляционного (речепроводящего) аппарата (гортани, голосовых связок, легких, губ, зубов, языка), нет повреждения участка головного мозга, управляющего актом речи, однако система управления речью работает несогласованно с артикуляционным аппаратом. Заикание — это результат спазма в одном или нескольких органах, задействованных в воспроизведении речи. Поток слов неожиданно прерывается. Возникает пауза. Иногда это бывает в результате быстрого повторения подряд звука, на котором человек первоначально остановился. Существует много степеней заикания. Это может быть как незначительная неспособность произнести конечные буквы или слоги, так и ситуация, когда спазм полностью сковывает мышцы языка и гортани. Очень часто причиной заикания становится эмоциональное волнение.
Заикающемуся человеку обычно наибольшие неприятности доставляют взрывные согласные: «б», «п», «д», «т», «к», твердое «г». Эти согласные образуются в результате остановки движения воздуха и давления на губы с последующим неожиданным взрывом воздушного потока и выходом его через открытые губы. Заикание часто исправляется, если человек соблюдает правила чтения и медленно, тщательно проговаривает каждый слог.
Как правило, заикание возникает в молодом возрасте, когда не полностью отработаны речевые автоматизмы. Способствуют развитию заикания стрессовые ситуации, с которыми ребенок сталкивается в детстве (испуг, смерть близкого, любимого животного, развод родителей, постоянные скандалы и пр.) Истинное заикание усиливается при волнении, ослабевает в спокойной обстановке. Обычно заикающиеся люди хорошо поют и при пении не заикаются.
Лечение. Лечением заикания занимаются логопеды и психотерапевты, поскольку заболевание носит в основном функциональный характер и не связано с истинным поражением речевого аппарата. Прогноз обычно благоприятный.
ИНСУЛЬТ — острое нарушение мозгового кровообращения, развивающееся чаще всего как осложнение гипертонической болезни и атеросклероза сосудов головного мозга. Различают геморрагический (кровоизлияние в мозг, кровоизлияние в субарахноидальное пространство) и ишемический инсульты.
Геморрагический инсульт (кровоизлияние в мозг) происходит в результате разрыва артерии при колебании артериального давления или изменении функционального состояния сосудов. Развитие инсульта могут спровоцировать эмоциональные переживания или физическое напряжение. Характерны внезапное начало, покраснение лица, сильная головная боль, потеря сознания, повторная рвота и паралич конечностей с одной стороны. На стороне паралича опущенный угол рта, иногда наблюдается поворот головы и глаз в сторону паралича. Артериальное давление до 180/100 мм рт. ст. и выше, тахикардия, через несколько часов температура тела повышается до 37—39 °C, в крови появляется лейкоцитоз. При обширных кровоизлияниях, сопровождающихся прогрессирующим нарушением дыхания и сердечной деятельности, больной может погибнуть.
Лечение. В большинстве случаев больных госпитализируют. В первую очередь освобождают дыхательные пути от слизи, рвотных масс. Положение головы должно быть возвышенным. Для компенсации сердечной деятельности показано введение сердечных гликозидов. При наличии очень высокого артериального давления необходимо снижать его под постоянным врачебным контролем до привычных для больного цифр (обычно не ниже 150—160/90 мм рт. ст.). Вводят внутримышечно лазикс дибазол, клофелин, папаверин, но-шпу. Эффективно в первые часы заболевания внутривенное медленное введение эуфиллина. В тяжелых случаях применяют глюкокортикоидные гормоны (гидрокортизон, дексаметазон). Необходимо следить за деятельностью мочевого пузыря и кишечника.
Кровоизлияние субарахноидальное. Возникает при разрыве аневризмы сосудов головного мозга, реже — при гипертонической болезни и других сосудистых нарушениях. Характерны внезапная резкая головная боль «удар в затылок», рвота, эпилептиформные припадки, моторное беспокойство. Наблюдаются помрачение сознания, оглушенное состояние. Проявляется менингеальный синдром.
Лечение. Больного нужно госпитализировать. Необходим строгий постельный режим в течение 4 недель. В течение первых 7—10 дней внутривенно капельно вводят эпсилон-аминокапроновую кислоту, стерильный раствор глицерина. Показаны анальгетики (баралгин, анальгин). В течение первых 4 недель проводят лечебную гимнастику и массаж в постели, затем, в зависимости от состояния, больному разрешают сидеть и ходить. Необходимо регулировать деятельность мочевого пузыря и кишечника. В первые 8 недель больному нужно избегать любых физических напряжений и натуживаний во избежание повторного кровоизлияния. При разрыве аневризмы проводят хирургическое лечение.
Инсульт ишемический (инфаркт мозга). Чаще развивается в пожилом возрасте в результате закупорки (тромбом, эмболом) или резкого сужения атеросклеротически измененных сосудов головного мозга. Провоцирующими моментами являются эмоциональное перенапряжение, утомление, инфекционные болезни. Развивается заболевание чаще постепенно, сознание сохранено. Отмечаются головные боли, головокружение, общая слабость, бледность кожных покровов, преходящее онемение в руке или ноге. Недомогание нарастает, на протяжении нескольких минут, часа, иногда дня отмечается все увеличивающаяся тяжесть в руке и ноге, которые затем резко слабеют и совсем перестают двигаться. Если ишемический процесс развивается ночью, то утром больной чувствует, что не может встать, рука и нога не двигаются. Если паралич развился в правых конечностях, то у больного исчезает или резко нарушается речь. При поражении левых конечностей нарушения речи обычно не наблюдается. Для инфаркта мозга характерны также нарушения зрения и расстройство глотания.
Лечение. Рекомендуется внутривенное медленное введение раствора эуфиллина с раствором коргликона и раствором глюкозы, внутривенное капельное вливание реополиглюкина. По показаниям применяют дексаметазон. С 4—5-го дня заболевания назначают антиагреганты (ацетилсалициловую кислоту или трентал). Больному необходимо проводить массаж и лечебную гимнастику, следить за деятельностью мочевого пузыря и кишечника, проводить профилактику пролежней (следует регулярно поворачивать больного). При легком течении и удовлетворительном состоянии сердечной деятельности больному разрешают вставать и ходить с 5—7-го дня заболевания.
КОМА — бессознательное состояние, обусловленное нарушением функции ствола мозга. Характеризуется расстройством дыхания и сердечной деятельности, отсутствием реакций на различные внешние раздражители, отсутствием активных движений. Может возникнуть при черепно-мозговой травме, опухолях мозга, сахарном диабете, инсультах, уремии, интоксикациях алкоголем, наркотиками. При легкой степени комы больные реагируют на болевые стимулы, сохранены зрачковый и корнеальный рефлексы. При глубокой коме наблюдаются арефлексия, атония, мидриаз, грубые нарушения дыхания и кровообращения. В терминальной стадии комы жизнедеятельность больного сохраняется только за счет искусственной вентиляции легких и стимуляции сердца. Больного в состоянии комы необходимо срочно госпитализировать.
ЛЮМБАГО (прострел) — боль, остро возникающая в поясничной области в момент физического напряжения (резкое движение, подъем тяжести).
Симптомы. Заболевание развивается остро: в момент напряжения внезапно появляется сильная боль в пояснице, больной не может согнуться и разогнуться, застывает в одной позе, иногда падает от боли. Боль резко усиливается при любом движении, кашле, чихании. При пальпации выявляется напряжение мышц спины. Через несколько дней боль проходит, объем движений в позвоночнике постепенно восстанавливается.
Лечение. Назначают постельный режим, анальгетики (анальгин, баралгин, финлепсин). Показаны растирания вольтареновой мазью, меновазином, горчичники.
МЕНИНГЕАЛЬНЫЙ СИНДРОМ. Синдром раздражения мозговых оболочек может наблюдаться при интоксикациях, общих инфекциях, повышении внутричерепного давления, субарахноидальном кровоизлиянии, а также при менингитах. Вследствие раздражения корешков нервов возникает рефлекторное напряжение мышц (ригидность затылочных мышц — ограничение или невозможность нагнуть голову вперед, симптом Кернига — невозможность разогнуть ногу в коленном суставе при сгибании ноги под прямым углом в тазобедренном суставе). Важными компонентами менингеального синдрома являются головная боль, иногда рвота, повышенная чувствительность к свету, шуму, возможны нарушения психики.
МЕНИНГИТ — воспаление мягкой мозговой оболочки головного и спинного мозга. Различают первичный и вторичный менингит. Первичный (эпидемический цереброспинальный) менингит вызывается менингококком. Вторичный менингит чаще развивается как осложнение общих инфекционных заболеваний (отитов, фурункулов, гриппа, эпидемического паротита), вызывается различными возбудителями (кокковой флорой, вирусами и др.).
Симптомы. Клиническая картина обеих форм менингита сходна. Начало заболевания острое, температура тела повышается до 39—40 °C, возникают сильная головная боль, рвота, возбуждение, нередко — спутанное сознание и бред. Наблюдается менингеальный синдром (см.) различной выраженности. Вследствие вовлечения в процесс черепно-мозговых нервов могут возникать косоглазие, нарушение конвергенции и аккомодации, возможны нистагм, анизокория. В крови нейтрофильный лейкоцитоз, СОЭ ускорена. Спинномозговая жидкость мутная, вытекает струей, содержит много белков, большое количество нейтрофильных лейкоцитов и менингококков. Возможны осложнения: инфекционно-токсический шок, отек мозга.
Лечение. Больных госпитализируют. Проводят этиотропную, дезинтоксикационную и дегидратационную терапию. Назначают бензилпенициллин внутримышечно 6—8 раз в сутки в больших дозах в течение 7—10 дней. При непереносимости пенициллина или устойчивости возбудителя к нему назначают ампициллин, левомицетин, оксациллин, тетрациклин, метациклин. Для дезинтоксикации внутривенно вводят 5-процентный раствор глюкозы, изотонический раствор хлорида натрия, плазму, альбумин и др. Для профилактики отека головного мозга вводят лазикс, маннитол и др. При тяжелых формах показаны кортикостероидные препараты. Для лечения судорожного синдрома применяют седуксен (диазепам), оксибутират натрия. Выписывают из стационара больных после получения отрицательных результатов двукратного бактериологического исследования.
МИГРЕНЬ — заболевание, проявляющееся приступами головной боли, преимущественно в одной половине головы (гемикрания). Чаще мигренью страдают молодые женщины. Приступу предшествуют в течение 10—20 минут недомогание, раздражительность, тяжесть в голове, сонливость, мелькание «мушек» перед глазами. Боль пульсирующая, сопровождающаяся покраснением либо побледнением лица, покраснением глазных яблок, тошнотой, иногда рвотой. Длительность приступа — от нескольких часов до нескольких суток. Заболевание не носит прогрессирующего характера, не сопровождается признаками органического поражения головного мозга, с возрастом приступы становятся менее интенсивными.
Лечение. Поскольку нет единого мнения об истинной природе заболевания, применяют симптоматические средства. Одним больным помогает тепло (грелки к ногам, горчичники), другим — холод, третьим — тугое стягивание головы полотенцем и т. д. В период приступа больной нуждается в абсолютном покое. Из медикаментов назначают седативные средства (валериану, препараты брома), транквилизаторы (мепротан, элениум), спазмолитические и сосудорасширяющие средства (дибазол, папаверин), анальгетики (фенацетин, амидопирин, новомигрофен). Урежают приступы дифенин, фенобарбитал, анаприлин. Рекомендуются общеоздоровительные мероприятия (пребывание на свежем воздухе, достаточный сон, режим труда и отдыха, занятия спортом).
МИЕЛИТ — воспалительное заболевание спинного мозга. Может возникнуть как осложнение общих инфекционных заболеваний, травматических повреждений позвоночника или спинного мозга. Для очаговых миелитов характерны острое начало, повышение температуры, боли в спине, груди, онемение и слабость в ногах, задержка мочеиспускания. При тяжелых формах возникают параличи конечностей, нарушения чувствительности по проводниковому типу, расстройство тазовых функций.
Лечение направлено на основное заболевание, осложнением которого явился миелит. В большинстве случаев больных необходимо госпитализировать. Используют антибиотики, анальгетики, седативные и противовоспалительные средства, витамины. При необходимости проводят хирургическое лечение.
НЕВРАЛГИИ — поражение периферических нервов чаще всего вследствие охлаждения, инфекции, интоксикации, травмы, нарушения обмена. Для невралгий характерны приступообразные боли режущего, стреляющего характера с обширной иррадиацией соответственно зоне иннервации чувствительного нерва.
Невралгия тройничного нерва чаще возникает при различных воспалительных заболеваниях зубов, челюстей, придаточных пазух носа. Характеризуется интенсивными приступами самопроизвольных болей в лице с одной стороны продолжительностью от нескольких секунд до 1—2 минут. Приступ болей возникает спонтанно и часто сопровождается судорогами мимической мускулатуры. При исследовании иногда выявляется болезненность точек выхода тройничного нерва, наличие «курковых» зон, при легком дотрагивании до которых провоцируется приступ.
Невралгия затылочного нерва характеризуется болями в затылке. Они стучащего, ломящего характера, постепенно по поверхности головы распространяются кпереди, из затылка иррадиируют в висок и глаз. Боли усиливаются при поворотах головы, при прощупывании шеи, чихании и кашле, часто вызывают тошноту и рвоту.
Невралгия межреберная сопровождается болями по ходу межреберья, как правило, одного, однако может поражаться 2 и 3 межреберья. Боли носят постоянный, ноющий характер. Усиливаются при ходьбе, дыхании, поворотах туловища, пальпации ребер и межреберных промежутков.
Лечение зависит от природы невралгии и проводится под контролем врача. Назначают противосудорожные препараты, седативные средства (седуксен, триоксазин), витамин B1, B12, никотиновую кислоту, физиотерапевтическое лечение (УВЧ, диадинамические токи, электрофорез с новокаином). Хороший эффект оказывает иглоукалывание. При неэффективности консервативной терапии показано оперативное лечение.
НЕВРИТ — воспаление нерва. (Неврит — устаревшее название; в настоящее время принято пользоваться термином «нейропатия», так как большая часть поражений периферических нервов имеют невоспалительный характер). В клинической практике наиболее часто встречаются нейропатии лицевого, лучевого и малого берцового нервов.
Нейропатия лицевого нерва — чаще всего имеет сосудистую природу. Возникает после переохлаждения, пик заболеваемости приходится на сентябрь и март, т. е. когда начинаются ветры в межсезонье, а люди ходят без шапок и платков, в легких плащах, часто попадают на сквозняки. Лицевой нерв выходит из полости черепа в заушной области. При переохлаждении головы возникает спазм сосудов, питающих нерв. Ухудшение питания приводит к отеку и заклиниванию нерва в стенках костного канала, что еще больше ухудшает питание нерва. Больной, встав утром, отмечает несильную ноющую боль за ухом, при попытке почистить зубы замечает, что вода вытекает из угла рта, завтракая, отмечает, что пища постоянно попадает между щекой и зубами, мешая пережевывать пищу. Подойдя к зеркалу, видит, что лицо его с одной стороны обездвижено, а рот перетянут в противоположную (здоровую) сторону. Глаз на больной стороне не закрывается, лоб не наморщивается, при попытке улыбнуться угол рта неподвижен. Чувствительность на лице (при покалывании иглой) сохраняется.
Похожую картину могут вызвать такие заболевания, как воспаление внутреннего уха, опухоль слухового нерва, рассеянный склероз, опухоль мозга, инсульт в стволе мозга, сахарный диабет.
Нейропатия лучевого нерва. Типичны жалобы на невозможность разогнуть пальцы руки и поднять кисть кверху, при этом в кулак рука сжимается хорошо. Больной не может похлопать, положив руку на стол, не может постучать по нему пальцами. Обычно такие расстройства возникают после употребления большого количества алкоголя накануне и неудобного ночного сна. Например, если больной спит без подушки, подложив под себя руку, или супруг спит ночью на плече.
Нейропатия малого берцового нерва. Жалобы на невозможность стоять на пятках, невозможность самостоятельно надеть домашние тапочки, стопа как бы «висит». При ходьбе больной спотыкается на ровном месте, походка также необычна: человек старается поднимать или подбрасывать ногу вперед и кверху, чтобы стопа не цеплялась за пол. Такое расстройство чаще возникает после тяжелого радикулита, переохлаждения ног, аллергической реакции (укус пчелы), при отравлении химикатами (алкоголем, средствами борьбы с домашними насекомыми), атеросклерозе сосудов нижних конечностей, сахарном диабете, длительном вынужденном сидении, особенно нога на ногу.
Лечение. Чем раньше больной обратится к врачу, тем больше шансов на успей. Если не принять меры в первые 3—4 дня заболевания при нейропатии лицевого нерва, то лицо останется неподвижным навсегда. Применяют сухое тепло, аспирин, никотиновую кислоту, курантил, гормоны, лейкопластырное вытяжение, электростимуляцию, иглорефлексотерапию. Если нейропатия лицевого нерва — проявление другого заболевания, лечат сначала причину, однако одновременно проводят и все мероприятия по восстановлению нерва, чтобы не упустить время.
При нейропатии лучевого и малого берцового нерва применяют подобное лечение.
ОБМОРОК — кратковременное падение сосудистого тонуса, сопровождающееся малокровием головного мозга. Проявляется внезапной слабостью, головокружением, потерей сознания (на несколько секунд или минут). Наблюдается при некоторых сердечно-сосудистых заболеваниях, кровопотере, острой боли, сильном волнении и др.
Первая помощь. В первую очередь нужно определить, утрачено ли сознание, для этого больного громко окликают по имени, хлопают по щекам, определяют широту зрачков, реагируют ли они на свет. Эти сведения будут необходимы и для врача поликлиники или скорой помощи. Больного укладывают с приподнятыми ногами, освобождают от стесняющей одежды, обрызгивают лицо холодной водой, дают понюхать ватку, смоченную нашатырным спиртом, одеколоном. Простой обморок лечения не требует, однако во время него у больного может быть рвота, при падении он может сломать зубные протезы. Обломки протезов, пища могут попасть в трахею, бронхи, что угрожает смертью от удушья. Больного необходимо повернуть на бок, вынуть изо рта протезы, удалить рвотные массы, дать понюхать ватку, смоченную нашатырным спиртом. Если сознание не восстановилось через 5—7 минут и тем более, если больной ударился головой, необходима срочная госпитализация.
ОПУХОЛИ ГОЛОВНОГО МОЗГА — могут быть первичные (из оболочек, вещества мозга) и вторичные (метастатические). Характерны общемозговые симптомы: головная боль, тошнота, рвота, брадикардия, эпилептические припадки, психические нарушения, постоянная усталость. Симптомы очагового поражения зависят от местоположения опухоли и могут проявляться парезами, параличами, расстройствами речи, нарушениями зрения, нарушениями координации движений и др.
При подозрении на опухоль головного мозга необходимо срочное стационарное обследование больного для постановки точного диагноза.
ОПУХОЛИ СПИННОГО МОЗГА — бывают первичные (развиваются из структур спинного мозга) и вторичные (метастатические). Метастазируют в спинной мозг опухоли предстательной железы, почек, желудка, щитовидной железы и пр. Симптоматика опухолей спинного мозга определяется местоположением опухоли, могут наблюдаться парезы, параличи, нарушения болевой, тактильной и температурной чувствительности, тазовые расстройства и пр.
При подозрении на опухоль спинного мозга необходимо направить больного в стационар для обследования (исследования состава спинномозговой жидкости, миелографии и др.)
ОСТЕОХОНДРОЗ — см. Радикулопатии дискогенные.
ПАРАЛИЧ ДРОЖАТЕЛЬНЫЙ (болезнь Паркинсона) — возникает чаще в пожилом возрасте, после 50 лет. В основе болезни Паркинсона лежит наследственно обусловленный дефект допаминсинтезирующих клеток головного мозга. Этот же дефект может проявиться после черепно-мозговых травм, приема больших доз нейролептиков, отравления угарным газом и др. Характерно ритмическое дрожание конечностей, постепенно усиливающееся и распространяющееся на нижнюю челюсть, язык, голову. Дрожание выражено в покое, уменьшается при движении, исчезает во время сна. Больной становится малоподвижным, с характерной сгибательной позой туловища, ходит мелкими шажками, лицо маскообразное, речь монотонная, тихая. Течение болезни прогрессирующее. В поздней стадии — обездвиженность, кахексия.
Лечение. Назначают циклодол (паркопан, артан). В развившейся стадии применяют леводоп, наком, мадопар и др.
РАДИКУЛОПАТИИ ДИСКОГЕННЫЕ («банальные радикулиты») — заболевания, обусловленные поражением корешков спинного мозга вследствие остеохондроза позвоночника. Остеохондроз позвоночника — дегенеративно-дистрофический процесс, при котором межпозвонковые диски теряют свою амортизирующую функцию и возникают значительные изменения фиброзного кольца диска, связочного аппарата позвоночника и структуры тела позвонка. В сегменте пораженного диска возникает относительная нестабильность позвоночника с развитием остеофитов тел позвонков (спондилез), повреждением связок и артропатий межпозвонковых суставов (спондилоартроз), выпячивание диска (протрузия или грыжа), при этом остеофиты могут сдавливать корешки нервов, вызывая сильные боли (рис. 3). Непосредственной причиной возникновения болей часто служат поднятие тяжестей, неловкое движение, инфекции и др. Форма позвоночного столба такова, что максимум нагрузки падает на нижнешейные, нижнегрудные и нижнепоясничные отделы, поэтому в клинической картине чаще всего проявляются признаки компрессии корешков на этих уровнях.
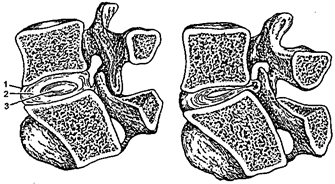
Рис. 3. Слева — нормальное положение в межпозвоночном диске; справа — выдавливание и ущемление пульпозного ядра: 1 — межпозвоночный диск; 2 — фиброзное кольцо диска; 3 — пульпозное ядро
Симптомы. Характерны боли и скованность в соответствующем участке позвоночника, быстрая утомляемость мышц спины. При шейном радикулите — боли в шее, иррадиирующие в руки и затылок, вынужденное положение головы, выпрямление шейного лордоза. Боли усиливаются от кашля, чихания, движений головы. Обычно боли наиболее выражены в верхних отделах руки, а в кистях имеются парестезии. При грудном радикулите — боли, опоясывающие грудную клетку и живот. При пояснично-крестцовом радикулите — боли в области крестца, сопровождающиеся напряжением длинных мышц спины, общей скованностью. Болям нередко сопутствует слабость сгибателей и разгибателей большого пальца ноги или всей стопы. Часто отсутствует ахиллов рефлекс. Поражение L4-корешка протекает с картиной поражения бедренного нерва: боли по передней поверхности бедра и в коленном суставе, иногда слабость четырехглавой мышцы бедра и выпадение коленного рефлекса. Наблюдаются напряжение поясничных мышц, сглаживание поясничного лордоза. Полное выпадение грыжи диска приводит к сдавлению «конского хвоста» и параличу голеней, стоп, седловидной анестезии, нарушению функций тазовых органов.
Картина крови обычно нормальная. Рентгенографически определяются значительное сужение межпозвонкового пространства, склероз, остеофиты и др.
При впервые неожиданно возникшем приступе рекомендуется сразу вызвать «скорую помощь» или участкового врача, поскольку под видом радикулита может скрываться внематочная беременность, почечная колика, кишечная непроходимость и другие болезни. Для постановки правильного диагноза необходима консультация опытного специалиста.
Лечение. В периоды обострений рекомендуются постельный режим (лежать необходимо на жесткой поверхности для разгрузки позвоночника), лечебная гимнастика, массаж, растяжение позвоночника с целью декомпрессии корешков, анальгетики (баралгин, индометацин, анальгин, ацетилсалициловая кислота), новокаиновая блокада, витамины группы B, седуксен, элениум, сибазон и др. При стихании воспаления показаны физиотерапевтические процедуры — диадинамические токи, ультразвук, электрофорез с новокаином. При длительных сильных болях, не поддающихся консервативной терапии, показано хирургическое лечение.
РАССЕЯННЫЙ СКЛЕРОЗ — заболевание нервной системы, характеризующееся появлением в головном и спинном мозге очагов демиелинизации, которые со временем либо исчезают, либо замещаются глиозными рубцами. Этиология до конца не выяснена, причиной заболевания считают вирус, вызывающий аутоиммунную реакцию с разрушением миелиновой оболочки нервных стволов и проводников. Болеют лица в возрасте 18—50 лет. Часто заболевание возникает у женщин после родов.
Симптомы. Болезнь нередко начинается со зрительных расстройств, при которых резко ухудшается зрение на один или оба глаза, возникает двоение в глазах. Эти симптомы проходят через несколько дней или через 2—3 недели. Позже наступает период полного клинического выздоровления, который может длиться от нескольких часов до нескольких лет. Во время заболевания развиваются неустойчивость при ходьбе, головокружения, слабость в ногах. Часто нарушается функция мочевого пузыря. С течением времени ремиссии становятся все более короткими, а рецидивы более длительными, и через несколько лет больные приобретают инвалидность той или иной группы. Отмечается эйфория, а в далеко зашедших стадиях нередко наблюдается слабоумие.
Лечение. При первых атаках заболевания проводят неспецифическую десенсибилизирующую терапию: димедрол (супрастин, тавегил) внутрь, аскорбиновую кислоту, инъекции витамина B1, прозерин внутрь, диатермию области надпочечников. При обострениях болезни и развитии тяжелой атаксии или слабости в ногах в стационаре проводят гормональную и симптоматическую терапию.
СИРИНГОМИЕЛИЯ — врожденное хроническое заболевание спинного мозга с разрастанием глиозных клеток в его сером веществе.
Симптомы. Характерным признаком является расстройство температурной и болевой чувствительности при сохранении тактильной (осязательной). При поражении шейно-грудного отдела спинного мозга выпадает болевая чувствительность на руках, плечевом поясе, верхнем отделе грудной клетки и спины. Характерны атрофия и слабость мышц рук, особенно кистей, нередко бывают рубцы от ожогов, которые больные причиняют себе в связи с утратой чувствительности. Когда глиозная ткань гибнет и в сером веществе образуются полости, могут присоединяться спастические парезы в ногах. Течение заболевания длительное (несколько десятилетий).
Лечение симптоматическое, проводят курсами. Курс лечения включает инъекции АТФ внутримышечно, инъекции прозерина, витамина B1, B12. Рекомендуются массаж пораженных мышц, водолечение, ионизация с йодидом калия. В тяжелых случаях проводят хирургическое лечение.
СУДОРОЖНЫЕ СОСТОЯНИЯ. Для судорожных состояний характерны непроизвольные сокращения отдельных мышечных групп или мышц всего тела. Генерализованные судороги наблюдаются при различных заболеваниях головного мозга (эпилепсии, травмах, опухолях, энцефалитах, менингитах, сосудистых нарушениях), при эклампсии беременных. Часто судороги имеют место при общих инфекциях и интоксикациях, особенно у детей. Местные судороги наблюдаются при перенапряжении отдельных групп мышц вследствие выполнения часто повторяющихся быстрых движений (музыканты, спортсмены и др.).
У детей (чаще грудного и раннего детского возраста) на фоне повышения температуры могут наблюдаться клонические и клонико-тонические судороги в мышцах туловища и конечностей. Если судороги повторяются при каждом лихорадочном состоянии, то целесообразно предупредить их развитие, назначив в начале инфекционного заболевания фенобарбитал в дозах, соответствующих возрасту и весу ребенка.
ТРАВМЫ ГОЛОВНОГО МОЗГА. По степени и характеру повреждений головного мозга в момент травмы различают: сотрясение головного мозга с наличием лишь общемозговых симптомов; контузию (ушиб) мозга с наличием общемозговых и очаговых симптомов; тяжелые черепно-мозговые травмы, сопровождающиеся длительной потерей сознания с угрожающими жизни симптомами поражения ствола и подкорковых образований, часто сочетающиеся со сдавлением мозга внутричерепными гематомами.
Сотрясение мозга. При легкой степени сотрясения мозга наблюдаются кратковременная потеря сознания (несколько секунд или минут), головная боль, тошнота, рвота. Сотрясение мозга средней степени сопровождается кратковременной или относительно длительной потерей сознания (до нескольких десятков минут), после которой наблюдаются тошнота, рвота, головная боль, головокружение, спонтанный нистагм, ретроградная амнезия, нарушения сердечно-сосудистой деятельности, вегетативные расстройства.
Для ушиба (контузии) мозга характерны те же симптомы, что и при сотрясении, но с более выраженными и стойкими очаговыми симптомами. В соответствии с расположением в мозге очагов поражения наблюдаются нарушения чувствительности, парезы, более стойкие и тяжелые нарушения психики. Ушиб мозга обычно сочетается с внутричерепными кровоизлияниями. В позднем периоде нередко наблюдаются остаточные явления очагового поражения мозга, развитие эпилептических припадков.
При тяжелых черепно-мозговых травмах наблюдаются длительное нарушение сознания, доходящее до степени комы в сочетании с выраженными расстройствами дыхания, сердечно-сосудистой деятельности, метаболических процессов и терморегуляции. Переломы основания черепа ввиду одновременного нарушения целости оболочек и разрыва кровеносных сосудов протекают обычно с кровотечением из ушей и носа, кровоизлияниями в конъюнктиву и кровоподтеками вокруг глазницы.
Источником кровоизлияний, возникающих при ушибах мозга, служат либо артерии мягкой мозговой оболочки (субарахноидальные кровоизлияния) и самого мозга, либо венозные синусы (субдуральные кровоизлияния) и сосуды твердой мозговой оболочки (эпидуральные кровоизлияния). При кровоизлияниях образуются гематомы, вызывающие сдавление мозга. Для эпидуральной и субдуральной гематом характерно нарастание общемозговых и очаговых симптомов после «светлого» периода после травмы. При быстро нарастающей гематоме «светлого» промежутка может не быть. Важным диагностическим признаком является широкий зрачок на стороне гематомы, а также развитие локальных судорожных припадков и парезов на стороне, противоположной локализации гематомы.
Лечение. Больных с травмами головного мозга необходимо срочно госпитализировать. При легких формах сотрясения мозга показаны постельный режим и полный покой на 5—7 дней. Если имеются головная боль, головокружение, астенический синдром, назначают транквилизаторы, анальгетики, в некоторых случаях диуретики. В течение первых 5 суток даже при легком сотрясении мозга необходимо постоянно наблюдать за состоянием больного, чтобы не пропустить первые симптомы развивающейся гематомы. При более тяжелых формах сотрясения и ушиба в остром периоде назначают покой, постельный режим, холод на голову, при возбуждении — транквилизаторы. Для борьбы с отеком мозга применяют диуретики: лазикс (фуросемид). Хороший эффект получают при назначении внутрь глицерина в яблочном или другом кислом соке в соотношении 1:3 (1 доза глицерина и 3 дозы сока) — принимают по 1 столовой ложке 4—5 раз в день в течение 7—10 дней. Для снижения внутричерепного давления под строгим врачебным контролем можно использовать глюкокортикоиды — гидрокортизон, дексаметазон. Назначают препараты, регулирующие сердечно-сосудистую деятельность. При подозрении на эпи- и субдуральное кровоизлияние проводят специальные исследования (эхоэнцефалографию, ангиографию и др.) и хирургическое лечение.
ХОРЕЯ — гиперкинез, характеризующийся разбросанными беспорядочными подергиваниями мышц лица, туловища и конечностей. Больные суетливы, непоседливы, постоянно гримасничают. Подергиваниями прерываются произвольные движения, ввиду чего последние приобретают характер некоординированных. Типична танцующая походка.
Малая хорея чаще всего возникает у детей в результате ревматического поражения мозга. Наиболее характерными клиническими проявлениями являются непроизвольные некоординированные движения на фоне снижения мышечного тонуса, эмоциональная лабильность, агрессивность, слезливость.
Лечение. Рекомендуют постельный режим в течение 4— 6 недель. Внутрь назначают галоперидол по 1/2таблетки 3 раза в день. При рецидивах ревмокардита проводят кортикостероидную терапию.
Прогноз благоприятный. При правильном лечении у большинства больных наступает полное выздоровление.
Хорея Геттингтона — наследственное заболевание, проявляющееся в возрасте 30—40 лет. Развиваются психические нарушения, ухудшение памяти, непроизвольные движения в руках, ногах, мимической мускулатуре, языке. Позднее присоединяется прогрессирующее слабоумие, доходящее до полного распада личности.
Лечение. Для смягчения гиперкинезов и импульсивности назначают галоперидол по 1 таблетке 3—4 раза в день, аминазин, пирацетам (ноотропил) по 2 капсулы 2 раза в день.
Прогноз неблагоприятный. Все больные умирают в стадии тяжелой психической деградации.
ХРОНИЧЕСКАЯ СОСУДИСТАЯ НЕДОСТАТОЧНОСТЬ ГОЛОВНОГО МОЗГА. Обычно заболевание развивается при атеросклерозе церебральных сосудов у лиц пожилого возраста. Хроническая сосудистая недостаточность может развиться на фоне нормального давления (дисциркуляторная энцефалопатия) и на фоне гипертонической болезни (гипертоническая энцефалопатия). Медленное развитие недостаточности мозгового кровоснабжения приводит к нарушению обмена веществ в клетках мозга. На этом фоне возникают снижение работоспособности, ухудшение памяти, нарушения сна, появляются головные боли и головокружения.
Лечение. Для улучшения мозгового кровообращения применяют пирацетам (ноотропил), трентал. При гипертонической болезни необходимо проводить соответствующее лечение. Следует соблюдать режим труда и отдыха, употреблять молочно-растительную пищу, отказаться от приема алкоголя и курения.
ЭПИДУРИТ — гнойное воспаление эпидуральной клетчатки спинного мозга. Чаще всего развивается при попадании инфекции в эпидуральное пространство из гнойных очагов (абсцессы, фурункулы и др.) или при септикопиемии. При ограничении гнойного процесса формируется эпидуральный абсцесс, при разлитом процессе — флегмона.
Симптомы. Заболевание развивается остро, поднимается температура до 39—40 °C, характерно тяжелое общее состояние, больные жалуются на сильные боли в области позвоночника, а через некоторое время присоединяются симптомы сдавления спинного мозга (парезы, параличи, нарушения болевой, тактильной и температурной чувствительности и тазовые расстройства).
Лечение. Назначают антибиотики широкого спектра действия в максимальных дозах (ампициллин, гентамицин и др.). При неэффективности консервативной терапии проводят хирургическое лечение.
ЭПИЛЕПСИЯ — см. главу Психические болезни.
Поиск по сайту: