 |
АвтоАвтоматизацияАрхитектураАстрономияАудитБиологияБухгалтерияВоенное делоГенетикаГеографияГеологияГосударствоДомДругоеЖурналистика и СМИИзобретательствоИностранные языкиИнформатикаИскусствоИсторияКомпьютерыКулинарияКультураЛексикологияЛитератураЛогикаМаркетингМатематикаМашиностроениеМедицинаМенеджментМеталлы и СваркаМеханикаМузыкаНаселениеОбразованиеОхрана безопасности жизниОхрана ТрудаПедагогикаПолитикаПравоПриборостроениеПрограммированиеПроизводствоПромышленностьПсихологияРадиоРегилияСвязьСоциологияСпортСтандартизацияСтроительствоТехнологииТорговляТуризмФизикаФизиологияФилософияФинансыХимияХозяйствоЦеннообразованиеЧерчениеЭкологияЭконометрикаЭкономикаЭлектроникаЮриспунденкция
Стратегія охорони психічного здоров’я населення України: сучасні можливості та перешкоди
|01.04.2015
 П.В. Волошин, д.м.н., професор, директор ДУ «Інститут неврології, психіатрії та наркології НАМН України», президент Науково-практичного товариства неврологів, психіатрів та наркологів України,
П.В. Волошин, д.м.н., професор, директор ДУ «Інститут неврології, психіатрії та наркології НАМН України», президент Науково-практичного товариства неврологів, психіатрів та наркологів України,
Н.О. Марута, д.м.н., професор, заступник директора з науково-дослідної роботи ДУ «Інститут неврології, психіатрії та наркології НАМН України», віце-президент Науково-практичного товариства неврологів, психіатрів та наркологів України, м. Харків
Психічне здоров’я належить до проблем, які з часом потребують все більшої уваги суспільства та держави.
Причинами цього є зростання поширеності психічних розладів і непрацездатності, що формується як наслідок цієї патології, порушення соціального функціонування та якості життя не тільки самих пацієнтів, а й їх родичів, що обумовлює значні витрати суспільства на лікування та реабілітацію осіб із вадами психічного здоров’я [12, 20-22, 27-29].
Історія психопатології переконливо свідчить про те, що психічне здоров’я населення – це, насамперед, мистецький, культурний, інтелектуальний, виробничий та оборонний потенціал нації. Враховуючи вагомий вплив психічної діяльності на соціальну та суспільну активність людини, а також порушення соціального функціонування за наявності психічних розладів, психіатрія вважається дисципліною не лише медичною, а й соціальною [4, 25, 26].
Останнім часом фахівці у сфері психічного здоров’я з багатьох країн світу висловлюють велику стурбованість масштабами психічної патології, обсягом витрат суспільства та держави внаслідок значної її поширеності та медико-соціальних наслідків психічних розладів (коморбідності, суїцидів, порушень соціального функціонування). Значний економічний тягар, обумовлений тимчасовою та стійкою втратою працездатності внаслідок психічних розладів, проявляється втратами валового внутрішнього продукту [6, 10, 11, 18, 25].
Усе вищенаведене спонукає фахівців у сфері психічного здоров’я, осіб із вадами психічного здоров’я, їх родичів і громадські організації, які опікуються проблемами таких пацієнтів, звертатися до державних інститутів із закликом звернути увагу на цю важливу проблему, скоординувати зусилля усіх зацікавлених секторів, збільшити фінансування наукових і практичних розробок, що сприятиме відновленню якості життя таких осіб та їх родин, зміцненню потенціалу країни.
Епідеміологічна ситуація у сфері психічного здоров’я в країнах Європи та в Україні
За епідеміологічною оцінкою стану психічного здоров’я населення Європи, здійсненою Європейською колегією нейропсихофармакології (ECNP), поширеність психічних розладів у Європі на кінець 2010 р. становила 38,2% (у 2005 р. – 26,6%). З поправкою на вік та коморбідність визначено, що розлади психічного здоров’я мають 164,8 млн осіб (1/3 населення Європи). Суттєве зростання поширеності отримане за рахунок підвищення частоти виявлення патології у дітей, підлітків і людей похилого віку.
До найпоширеніших у Європі захворювань належать тривожні розлади (14%), інсомнії (7%), велика депресія (6,9%), соматоформні розлади (6,3%), алкогольна та хімічна залежності (4%), синдром дефіциту уваги та гіперактивності (5% у дітей) та деменція (від 1 до 30% залежно від віку). У наведеному огляді ECNP підкреслено, що хвороби мозку та психічні розлади спричиняють втрати працездатності у 26,6% населення Європи, значно перевищуючи даний показник на інших континентах [26].
Епідеміологічна ситуація у сфері психічного здоров’я в Україні також свідчить про наявність суттєвих проблем.
Поширеність психічних і поведінкових розладів характеризується повільним зростанням показника (на 2,9% за 10 років). На кінець 2013 р. 2 553,6 особи на 100 тис. населення (або 2,6% населення) України потребували допомоги лікаря-психіатра (рис. 1).

Рис. 1. Поширеність розладів психіки та поведінки в Україні у 2004-2013 рр.
Відповідно до прогностичних даних надалі спостерігатиметься зростання цього показника (рис. 2).

Рис. 2. Прогноз поширеності розладів психіки та поведінки в Україні на 2014-2016 рр.

Рис. 3. Захворюваність на розлади психіки та поведінки у 2004-2013 рр.

Рис. 4. Прогноз захворюваності на розлади психіки та поведінки на 2014-2016 рр.
Показник захворюваності на психічні та поведінкові розлади за 10-річний період знизився на 7,1% (рис. 3), а згідно з даними регресійного аналізу тенденція до його зниження буде збережена і в майбутньому (рис. 4).
Згадане вище свідчить про низьке виявлення психічних і поведінкових розладів, про стигматизацію психіатричної служби та небажання населення звертатися до психіатричних закладів по допомогу.
У структурі захворюваності та поширеності в останнє десятиріччя переважали непсихотичні психічні розлади, до яких належать неврози, реакції на стрес, розлади особистості та інші порушення, що є функціональними та у більшості випадків потребують амбулаторної допомоги (рис. 5).
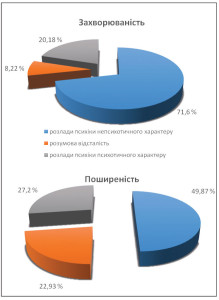
Рис. 5. Структура захворюваності та поширеності розладів психіки та поведінки в Україні (01.01.2014 р.)
Показник інвалідності внаслідок психічних і поведінкових розладів за останню декаду зріс на 19,9% (рис. 6), і тенденція до його зростання надалі зберігатиметься (рис. 7).
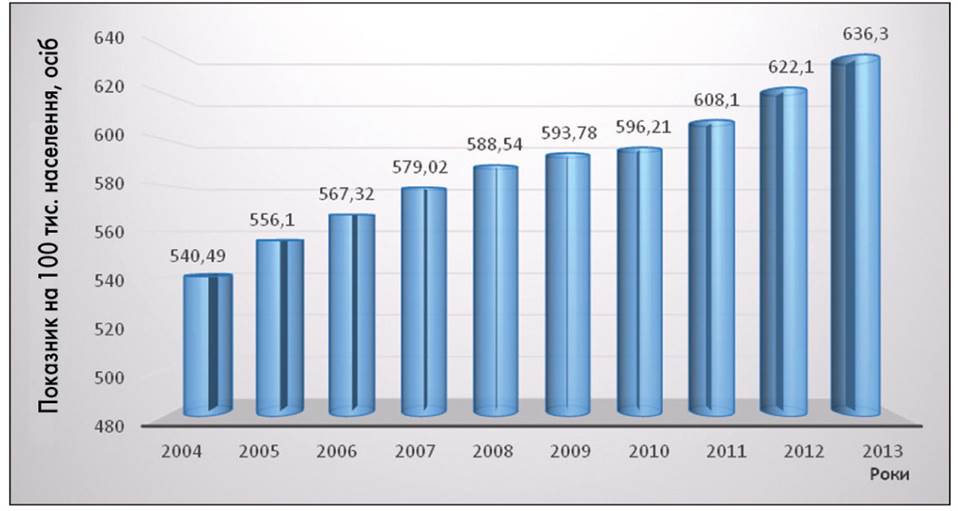
Рис. 6. Контингент осіб із розладами психіки та поведінки, які мають групу інвалідності у 2004-2013 рр.
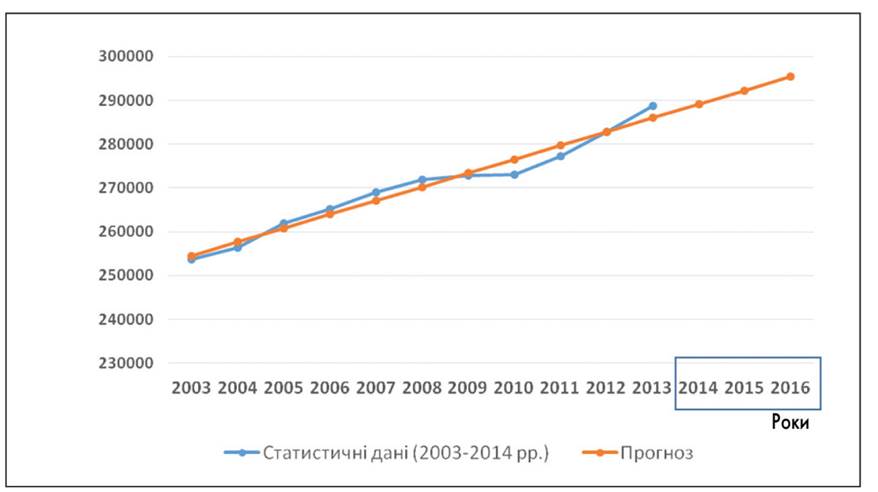
Рис. 7. Прогноз інвалідності внаслідок розладів психіки та поведінки на 2014-2016 рр.
У структурі інвалідності з найбільшою частотою реєструються шизофренія (шизотипові та маячні розлади) та органічні порушення (рис. 8).

Рис. 8. Структура контингенту осіб із розладами психіки та поведінки, які мають групу інвалідності (01.01.2014 р.)
Наведені дані віддзеркалюють наявність негативних тенденцій епідеміологічної ситуації у сфері психічного здоров’я в Україні: низькі показники виявлення психічних і поведінкових розладів, збільшення кількості осіб із вадами психічного здоров’я на диспансерному обліку та зростання показників інвалідності внаслідок цієї патології [8, 9].
Безумовно, така ситуація спричинена комплексом чинників, до яких, насамперед, слід віднести клінічні (коморбідність, резистентність, низький комплаєнс та ін.); методологічні (недосконалість класифікацій, концепцій одужання, відсутність можливостей використання діагностичних біомаркерів та ін.); організаційні (застаріла структура психіатричної служби, повільне впровадження біопсихосоціальної моделі надання допомоги); кадрові (недостатність кадрового забезпечення, недосконалість підготовки лікарів загальної ланки з питань діагностики та лікування та ін.); фінансово-економічні (використання фінансових розрахунків, які орієнтовані на психіатричний заклад, а не на пацієнта, відсутність фармакоекономічного аналізу, який дає можливість визначити найефективніші стратегії лікування та реабілітації) тощо [13, 14].
Як свідчить досвід європейських країн та країн світу, вирішення комплексу перелічених проблем можливе лише за умови системного підходу, який визначається державною стратегією (програмою) психічного здоров’я нації.
Державна стратегія охорони психічного здоров’я нації
Програма психічного здоров’я нації є стратегією держави, яка передбачає визнання психічного здоров’я як пріоритету суспільства та визначає конкретні кроки щодо його зміцнення. Такі програми затверджені урядами та діють у Німеччині, Польщі, Данії, Швеції та інших країнах. На пострадянському просторі програма психічного здоров’я діє лише у Вірменії. Слід відзначити, що основні рекомендації стосовно можливих важелів впливу на ситуацію у сфері психічного здоров’я є визначеними у документах, розроблених Всесвітньою організацією охорони здоров’я (ВООЗ), Всесвітньою психіатричною асоціацією (WPA) та Європейською психіатричною асоціацією (EPA).
Керуючись принципами Гельсінкської декларації (2005), ВООЗ визначає такі першочергові завдання у сфері психічного здоров’я на майбутні 10 років для країн-членів:
• сприяти розширенню усвідомлення важливості значення психічного благополуччя;
• здійснювати сумісні дії, спрямовані на боротьбу зі стигматизацією, дискримінацією та нерівністю, а також розширювати права й можливості осіб із вадами психічного здоров’я та членів їхніх родин, надавати підтримку з метою їх залучення до активної участі у цьому процесі;
• розробляти та впроваджувати комплексні, інтегровані та ефективні системи охорони психічного здоров’я, включаючи такі фактори, як зміцнення здоров’я, профілактика, лікування та реабілітація, догляд і відновлення здоров’я;
• забезпечувати задоволення потреб у кваліфікованому персоналі, який спроможний ефективно працювати у сфері психічного здоров’я;
• визнавати важливе значення знань і досвіду користувачів служб охорони психічного здоров’я й осіб, які здійснюють за ними догляд, як основи для планування та розвитку таких служб [28].
Аналіз механізмів і чинників погіршення психічного здоров’я у Європейському регіоні дозволив ВООЗ запропонувати модель запобігання розвитку психічних і поведінкових розладів, яка націлена на раннє втручання, регрес психопатологічних порушень, відновлення соціального функціонування осіб із вадами психічного здоров’я та зменшення соціально-економічного тягаря суспільства внаслідок порушень психічного здоров’я [4].
Основними компонентами цієї моделі є такі положення:
• соціальний градієнт психічних розладів демонструє наявність взаємозв’язку між психічним здоров’ям та умовами життя людини;
• низький рівень психічного благополуччя та низький соціальний статус пов’язані з такими чинниками ризику, як неякісне харчування, тютюнопаління, зловживання алкоголем і насильство;
• неінфекційні хвороби є потужним чинником ризику психічних розладів, а їх поширеність пов’язана з показником смертності від неінфекційних хвороб;
• для зменшення захворюваності та смертності внаслідок неінфекційних захворювань, а також суїцидів життєво необхідною є доступність ефективної медичної допомоги;
• наявність психічного розладу з високою вірогідністю посилює поведінку високого ризику: тютюнопаління, зловживання алкоголем, неякісне харчування та недостатню фізичну активність. Особа з вадами психічного здоров’я знаходиться у зоні значного ризику ожиріння, серцево-судинних та онкологічних захворювань, цукрового діабету, а також скоєння суїциду;
• наявність психічних розладів може обумовлювати зменшення доступності, забезпечення та якості послуг у державному та приватному секторах та збільшувати страждання, соціальну ізоляцію пацієнта, захворюваність і смертність;
• у сучасних умовах існує можливість планування втручань, що запобігають, пом’якшують і навіть повністю змінюють такі небажані наслідки.
Стратегія у сфері психічного здоров’я в кожній країні має певну специфіку, яка віддзеркалює особливості соціально-економічного стану, епідеміології психічних розладів, пріоритети державного розвитку. Найтиповішими структурними компонентами стратегії є: міжсекторальна взаємодія, вдосконалення професійної підготовки та структурної організації психіатричної служби, кадрове забезпечення допомоги, надання допомоги в суспільстві, психоосвіта населення, вдосконалення законодавчої бази та інші.
Що зроблено в Україні в цих напрямах? Що необхідно зробити професійній спільноті, щоб за прикладом розвинених країн Європи підготувати та затвердити таку стратегію?
Міжвідомча взаємодія
Державна стратегія в галузі психічного здоров’я в Україні має базуватися на міжвідомчій взаємодії, координації дій різних державних секторів, що займаються питаннями психічного здоров’я. Важливими кроками на шляху досягнення цієї мети в нашій країні є створення МОЗ України робочих груп, діяльність яких спрямована на відпрацювання співробітництва у сфері зміцнення психічного здоров’я.
Наказами МОЗ України створено такі робочі групи:
1. Постійно діюча робоча група з питань удосконалення нормативно-правових актів, які регламентують діяльність психіатричної служби (наказ МОЗ від 16.04.2009 р. № 243).
2. Міжвідомча координаційна рада з питань удосконалення системи надання психіатричної допомоги в Україні (наказ МОЗ від 29.11.2013 р. № 1033).
3. Міжвідомча робоча група з питань удосконалення системи надання наркологічної допомоги в Україні (наказ МОЗ від 22.08.2014 р. № 592).
До складу цих робочих груп входять представники МОЗ, НАМН, Міністерства освіти та науки, Міністерства соціальної політики України, Міністерства внутрішніх справ, Служби безпеки України, Державної служби України з контролю за наркотиками, а також громадських об’єднань користувачів допомоги та професійних організацій.
Активна взаємодія в межах створення робочих груп сприяє визнанню пріоритетності охорони психічного здоров’я у суспільстві, його значущості для забезпечення суспільного розвитку. Завданнями цього напряму є покращення інформованості суспільства з питань охорони здоров’я та послуг, які надаються психіатричними закладами. Важливе місце відводиться організації заходів за участю пацієнтів, їх родичів і фахівців, громадських діячів (виставок, днів відчинених дверей, спектаклів тощо); виданню літератури психоосвітнього напряму; інформуванню суспільства через ЗМІ про порушення психічного здоров’я, їх причини та досягнення сучасних нейронаук в лікуванні та реабілітації таких осіб; організації та проведенню конференцій і семінарів за участю усіх сторін, що беруть участь у покращенні психічного здоров’я (лікарів, журналістів, освітян, юристів та ін.), з обов’язковим залученням користувачів допомоги. Міжвідомча взаємодія у сфері психічного здоров’я є спрямованою також на зміцнення об’єднань пацієнтів та їх родичів, на забезпечення їх участі в наданні психіатричної допомоги.
Міжвідомча взаємодія є важливим провідником профілактичної спрямованості стратегії, за якої первинна профілактика адресується широким верствам населення, включаючи селективні впливи щодо груп високого ризику; вторинна профілактика зосереджується на ранньому виявленні та втручанні для запобігання порушень соціального функціонування; третинна профілактика скеровується на допомогу особам із розвиненими формами захворювання для швидкого одужання та зниження ризику загострення.
Збереження психічного здоров’я в умовах бойових дій та екстремальних ситуацій
Ключовим розділом Державної стратегії є збереження психічного здоров’я в умовах бойових дій та екстремальних ситуацій. Важливість даного положення зростає в умовах сучасної гібридної війни, невід’ємними складовими якої є інформаційні спецоперації, психологічні диверсії та інші засоби впливу на колективну та індивідуальну свідомість, що мають спровокувати у жертви таких дій відчуття «чужинця у власній країні», відчуття розпачу, зневіри, безнадії; паралізувати його волю до боротьби, до перемоги; окрім того, збудити примарні сподівання на кращу долю в державі-загарбниці й прийняти агресора як друга.
Цей розділ має продовжувати та розвивати положення військово-медичної доктрини в наступних напрямах:
• Зміцнення довіри до державних інституцій, захист інформаційного простору країни, формування оптимістичного настрою у суспільстві (протидія корупції, організація ефективної роботи органів державного управління, протидія ворожій пропаганді, організація ефективної контрпропаганди, формування відповідальної інформаційної політики у вітчизняних ЗМІ: акцент на позитивних новинах та перемогах, піднесення культури дискусії, патріотичне виховання тощо).
• Зміцнення довіри до військових командирів і цивільних керівників (відбір військових і цивільних керівних кадрів з урахуванням патріотизму, лідерських та професійних якостей; поточне консультування керівних кадрів щодо ефективної побудови власних команд тощо).
• Зміцнення довіри між членами військових підрозділів і цивільних колективів (тренінги співпраці, формування навичок колективних дій, консультування щодо психологічної сумісності членів малих груп (підрозділів) тощо).
• Впровадження кращих зразків медико- психологічної, психотерапевтичної і психіатричної допомоги та ефективних організаційних заходів щодо її надання (відновлення функціонування військових кафедр в медичних і психологічних вищих навчальних закладах, регулярний перегляд діючих стандартів і протоколів надання згаданих видів допомоги, регулярні курси підвищення кваліфікації та польові тренінги для відпрацювання практичних навичок) та системи підготовки фахівців у сфері психічного здоров’я до надання допомоги під час бойових дій.
Структурна реформа психіатричної служби
Наступним розділом, який реалізується в межах Державної стратегії, є структурна реформа психіатричної служби.
Система надання психіатричної допомоги в Україні лишається стаціонарно орієнтованою, успадкованою від Радянського Союзу. Така система, як і в усіх пострадянських країнах, передбачає надання допомоги та соціальної підтримки особам із розвиненими стадіями захворювання без урахування профілактичних заходів, повноцінної соціальної реабілітації та активного залучення соціального оточення пацієнта до лікувально-відновлювального процесу [2, 7, 8]. Існуюча система психіатричної допомоги створена як ізольований, замкнений механізм, що самостійно визначає долю осіб із психічними та поведінковими розладами з метою позбавлення суспільства від «зайвих турбот».
Психіатрична допомога населенню України надається у 84 психіатричних та психоневрологічних лікарнях, у 27 психоневрологічних диспансерах, у 652 психіатричних та 133 психотерапевтичних кабінетах та 21 психіатричному відділенні багатопрофільних лікарень.
Порівняння з психіатричною службою Польщі свідчить про переважання у цій країні кількості психоневрологічних диспансерів у 41 раз, психіатричних відділень багатопрофільних лікарень у 4,3 раза та значно меншу кількість стаціонарних ліжок (у 2 рази).
Натепер у більшості країн світу ефективність і доцільність продемонструвала соціально орієнтована психіатрична допомога, основним принципом якої є зосередження на соціумі, оточенні пацієнта [14-17]. Соціально орієнтована психіатрична допомога світовою психіатричною спільнотою визначається пріоритетною в разі порівняння з системою тривалого утримання та догляду в спеціалізованих психіатричних закладах. Реформа галузі, спрямована на розвиток соціально орієнтованої психіатричної допомоги, включає її децентралізацію, дестигматизацію, максимальне використання можливостей амбулаторної та позалікарняної допомоги, інтеграцію у первинну ланку медичної допомоги [1, 5]. Така психіатрична служба відтворена у більшості розвинених країн світу. Рух у цьому напрямі передбачає зміщення акцентів зі стаціонарної допомоги на амбулаторну, використання позалікарняних форм допомоги (денних стаціонарів, бригад підтримки у суспільстві, стаціонарів на дому, психіатричного патронажу), організацію допомоги у місцях самостійного проживання пацієнтів (гуртожитках) та створення психіатричних відділень у багатопрофільних лікарнях [23, 24]. Така структурна організація психіатричної допомоги забезпечує її наближення до населення, інтеграцію у загальносоматичну мережу; виконує важливу функцію дестигматизації допомоги.
Відтворення структури сучасної психіатричної допомоги включає розширення мережі амбулаторних закладів (диспансерів, консультативних поліклінік, кабінетів, центрів психологічної допомоги та ін.) та модернізацію стаціонарної ланки допомоги зі створенням високоспеціалізованих відділень кризової допомоги, реабілітації, геронтології, першого психотичного епізоду тощо [9, 31].
Нормативно-правові засади діяльності суспільно-орієнтованої психіатричної допомоги в Україні розроблено Науково-практичним товариством неврологів, психіатрів та наркологів України та видано збіркою «Організація суспільно-орієнтованої допомоги дорослому населенню України (збірка типових положень та інструкцій)», Київ – Харків, 2012 [5].
Процес відбудови соціально орієнтованої допомоги неможливо ототожнювати зі скороченням ліжкового фонду. За рекомендаціями WPA скорочення ліжок є фінальним кроком, який завершує розвинення амбулаторних та реабілітаційних структур, налагодження міжвідомчої взаємодії між закладами Міністерства охорони здоров’я, Міністерства освіти та науки, Міністерства соціальної політики та іншими державними інституціями [30].
Модернізація професійної підготовки фахівців
Важливою складовою Державної стратегії охорони психічного здоров’я нації має стати модернізація професійної підготовки усіх фахівців, що працюють у сфері психічного здоров’я. Метою модернізації навчальних програм перед- та післядипломної (первинної, вторинної спеціалізації та підвищення кваліфікації) підготовки є не лише введення до їх структури результатів сучасних клінічних та експериментальних досліджень у галузі психіатрії, медичної психології, психотерапії, фармакології, нейрофізіології, біохімії та інших дисциплін, що виконані на засадах доказової медицини, а й широке впровадження ідей дестигматизації, гуманізації психіатричної допомоги та охорони прав й свобод людини під час надання психіатричної допомоги [23].
Модулі навчальних програм повинні охоплювати весь обсяг сучасних теоретичних знань, умінь і практичних навичок, необхідних фахівцю у сфері психічного здоров’я.
Базові модулі слід формувати з урахуванням гармонійного поєднання досягнень вітчизняних вчених та даних світової психіатричної науки, а також можливостей сучасних інформаційних технологій. Освітні модулі мають висвітлювати сучасні підходи до організації суспільно-орієнтованої допомоги, основи соціальної психіатрії та доказові дані психофармакотерапії, психосоціальної реабілітації, психотерапії. Підготовка та післядипломна освіта повинні включати інформацію про необхідність раннього втручання в разі психічних і поведінкових розладів, активної психосоціальної реабілітації з максимальним використанням психологічних і психотерапевтичних впливів, що сприяють зворотному розвитку психопатологічних і патопсихологічних процесів, відновленню соціального функціонування та якості життя пацієнтів.
Модернізація професійної підготовки у сфері психічного здоров’я потребує не тільки оновлення навчальних програм, а й вдосконалення критеріїв їх оцінки, сертифікації, чітких процедур підготовки фахівців для надання послуг, що орієнтовані на суспільство.
Кадрове забезпечення служб психічного здоров’я
Невід’ємною складовою цього розділу є кадрове забезпечення служб психічного здоров’я, наявність достатньої кількості фахівців, які підготовлені відповідно до сучасних вимог і стандартів. Кадрове забезпечення роботи у сфері психічного здоров’я базується на концепції мультидисциплінарного підходу, що обумовлено мультифакторним ґенезом психічних розладів із провідною роллю у цьому процесі біологічних, психологічних і соціальних чинників [12, 30].
Мультидисциплінарна бригада (МБ) – група фахівців медичного закладу, які взаємодіють з метою надання амбулаторної або стаціонарної психіатричної допомоги на базі принципів біопсихосоціальної моделі [3]. У психіатричних закладах до складу МБ залучаються: лікар-психіатр (лікар-психіатр дільничний), лікар-психотерапевт, лікар-психолог, практичний психолог, психолог, медична сестра, соціальний працівник. За необхідності склад МБ може бути розширений за рахунок лікарів інших спеціальностей (сексопатолога, лікаря-нарколога, лікаря-невролога), юриста, логопеда, інструктора з праці та ін. Слід підкреслити, що діяльність МБ не є сумарним результатом роботи її окремих членів, а є наслідком колективної взаємодії, в основу якої покладений ефект синергії.
Професійна підготовка фахівців у сфері психічного здоров’я повинна остаточно визначити біопсихосоціальну модель надання психіатричної допомоги як провідної концепції, що передбачає здійснення усіх діагностичних, терапевтичних, реабілітаційних заходів відповідно до основних етіопатогенетичних чинників розвитку психічних розладів: біологічного, психологічного та соціального. Психіатрична допомога, що надається за біопсихосоціальною моделлю, має трьохвекторну спрямованість з урахуванням клініко-психопатологічного, особистісно-психологічного та соціально-психологічного стану особи [1, 6, 21].
Аналіз кадрового потенціалу психіатричної служби свідчить про можливість мультидисциплінарного підходу до її надання. На кінець 2013 р. у службі працювали 3953 лікаря-психіатра, 319 лікарів-психотерапевтів, 201 лікар-психолог, 457 практичних психологів, 13 010 медичних сестер, 304 медичні сестри соціальної допомоги. Водночас більшість визначених посад лишаються недоукомплектованими. Так, показник укомплектованості посад лікарів-психіатрів становить 78,0%; лікарів-психотерапевтів – 65,4%; лікарів-психологів – 77,4%; медичних сестер – 91,6%; медичних сестер соціальної допомоги – 77,7%.
Серед усіх проблем недостатнього кадрового забезпечення психіатричної служби найгострішою в сучасних умовах є залучення лікарів-психологів, лікарів-психотерапевтів, практичних психологів для забезпечення медико-психологічної допомоги населенню України.
Екстремальні події останнього часу, включаючи неоголошену інформаційно-психологічну війну, стали суттєвим випробуванням для українців в аспекті впливу не лише на соматичне, а й передусім на психічне здоров’я.
Чисельні верстви населення України (зокрема, вимушені переселенці, учасники АТО та їх рідні тощо) потребують зараз системної спеціалізованої медико-психологічної допомоги, можливості надання якої на теперішній час не відповідають реальним потребам. Саме медична психологія є підґрунтям для розвитку соціально-скерованого напряму реформи охорони психічного здоров’я та повинна відігравати провідну роль в удосконаленні всієї системи надання медичної допомоги населенню. Першочерговими питаннями цього напряму є вивчення впливу соціальних стресів на психічне здоров’я, розробка методів підвищення стресостійкості населення і запобігання психічним стресовим розладам; створення дієвої мережі для лікування психогенних розладів і психосоматичних захворювань; упорядкування системи психологічного консультування здорового населення та концепції діючої медико-психологічної підтримки населення.
Отже, ефективне впровадження мультидисциплінарного підходу у сфері психічного здоров’я потребує кадрового підкріплення, передусім медико-психологічного напряму, що доцільно здійснювати за рахунок широкого залучення психологів не лише з медичною, а й психологічною та педагогічною освітою.
Законодавче забезпечення охорони психічного здоров’я
Чинний Закон України «Про психіатричну допомогу» (2000), що визначає правові гарантії громадян України під час надання психіатричної допомоги, витримав перевірку часом, однак потребує певних змін. Такі зміни мають відбивати ідеологію реформування психіатричної галузі, впровадження соціально орієнтованої допомоги, мультидисциплінарного підходу до її надання та міжсекторальної взаємодії.
Узагальнюючи наведені дані, слід підкреслити, що наявність затвердженої урядом України Державної стратегії охорони психічного здоров’я наближає нашу країну до ефективної профілактики психічних розладів, сучасного лікування та реабілітації осіб із вадами психічного здоров’я, зацікавленості суспільства у відновленні психічного здоров’я окремих його членів, гуманного та дестигматизованого ставлення до таких пацієнтів, що загалом зміцнює психологічне благополуччя нашої держави.
Література
1. Казаковцев Б.А. Развитие служб психического здоровья / Б.А. Казаковцев. – М.: ГЭОТАР-Медиа, 2009. – 672 с.
2. Лиманкин О.В. Тенденции развития психиатрической помощи в России (1991-2010 гг.) / О.В. Лиманкин // Психическое здоровье. – 2013. – № 7 (86). – С. 56-65.
3. Незнанов Н.Г. Биопсихосоциальная парадигма – новые тенденции и старые проблемы / Н. Г. Незнанов // В кн.: «Проблемы и перспективы развития стационарной психиатрической помощи». Т. 1 / Под ред. О.В. Лиманкина. – СПб., 2009. – С. 32-37.
4. Нулевая версия проекта Глобального Плана Действий по Охране Психического Здоровья 2013-2020. Версия 27 августа 2012. – 33 с.
5. Організація суспільно орієнтованої психіатричної допомоги дорослому населенню України (збірка типових положень та інструкцій) / за ред. Н.О. Марути, В.А. Демченко, В.В. Домбровської. – Київ; Харків, 2012. – 136 с.
6. Современные тенденции и новые формы психиатрической помощи / Под ред. проф. О.Г. Ньюфельдта. – М.: ИД «Медпрактика-М», 2007. – 356 с.
7. Согоян А. Психиатрическая служба Армении в переходном периоде // Психическое здоровье. – 2013. – № 7. – С. 81-82.
8. Стан психічного здоров’я населення та тенденції розвитку психіатричної допомоги на пострадянському просторі / П.В. Морозов, М.Г. Незнанов, О.В. Ліманкін і співавт. // Український вісник психоневрології. – 2014. – Т. 22, Вип. 1 (78). – С. 11-17.
9. Состояние психического здоровья населения и перспективы развития психиатрической помощи в Украине / М.К. Хобзей, П.В. Волошин, Н.О. Марута и др. // Психическое здоровье. – 2013. – № 7 (86). – С. 66-75.
10. Alonso J., Kessler R., 2008. Prevalence and treatment of mental disorders in Germany: results from the European study of the epidemiology of mental disorders (ESEMeD) survey. In: Kessler, Ustun (Eds.), The WHO World Mental Health Surveys: Global Perspectives on the Epidemiology of Mental Disorders. Cambridge University Press, New York, pp. 331-345.
11. Arbabzadeh-Bouchez S., Gasquet I., Kovess-Masfety V., Negre-Pages L., Lepine J.P., 2008. The prevalence of mental disorders and service use in France: results from a National Survey 2001-2002. In: Kessler, Ustun (Eds.), The WHO World Mental Health Surveys: Global Perspectives on the Epidemiology of Mental Disorders. Cambridge University Press, New York, pp. 305-330.
12. Blank L., Grimsley M., Goyder E., Ellis E., Peters J. Community-based lifestyle interventions: changing behaviour and improving health. // J Public Health 2007: 29 (3): 236-45.
13. Bond G. R. Generalizability of the Individual Placement and Support (IPS) model of the US / Bond G. R., Drake R. E., Becker D. R. // World Psychiatry 2012; 11; 32-39.
14. Campion J. EPA guidance on prevention of mental disorders / J. Campion, K. Bhui, D. Bhugra // European Psychiatry 2012; 27 (2): 68-80.
15. de Graaf R., Ten Have M., van Gool C., van Dorsselaer S., 2011. Prevalence of mental disorders and trends from 1996 to 2009. Results from the Netherlands Mental Health Survey and Incidence Study-2. Soc. Psychiatry Psychiatr. Epidemiol. doi:10.1007/ s00127-010-0334-8.
16. de Hert M., Dekker J.M., Wood D. et al. Cardiovascular disease and diabetes in people with severe mental illness. Position statement from the European Psychiatric Association. European Psychiatry; 2009. http://www.easd.org/easdwebfiles/statements/EPA.pdf.
17. EPA guidance of the quality of mental health services / W. Gaebel, T. Becker, B. Janssen, et al. European Psychiatry 2012; 27 (2): 87-114.
18. Kennelly B., Ennis J., O’Shea E. Economic cost of suicide and deliberate self-harm. Reach out: National Strategy for action on suicide prevention 2005-2014. Dublin. Republic of Ireland: Department of Health and Children; 2005.
19. Keyes C.L.M., Dhingra S.S. Simoes E.J. Change in level of positive mental health as a predictor of future risk of mental illness. Am J Public Health 2010; 100 (12): 2366-71.
20. Kirkbride J.B., Barker D., Cowden F. et al. Psychoses, ethnicity and socioeconomic status. Br J Psychiatry 2008: 193: 18-24.
21. Leonardi M., 2010. Measuring health and disability: supporting policy development. The European MHADIE project. Disabil. Rehabil. 32 (Suppl. 1), S1-S8.
22. McCrone P., Dhanasiri S., Patel A. et al. Paying the price. The cost of mental health care in England to 2026. London: The King’s Fund: 2008.
23. Mental Health Policy and Practice across Europe. The future direction of mental health care / Knapp D., McDaid D., Mossialos E., et al. – Maidenhead U: McGraw Hill Open University Press: 2007 (cited 2010 Sep, 28). – http://www.euro.who.int
24. Platt S., McLean J., McCollam A. et al. Evaluation of the first phase of choose life: the national strategy and action plan to prevent suicide in Scotland. Edinburgh: Scottish Executive Social Research; 2006.
25. Randomised controlled trial of supported employment in England: 2 year follow-up of the supported Work and Needs (SWAN) study / Hestin M., Howard L., Leese M. et al. World Psychiatry 2011; 10; 132-137.
26. The size and burden of mental disorders and other disorders of the brain in Europe 2010 / Wittchen H. U., Jacobi F., Rehm J., et al. Eur. Neuropsychopharmacology 2010; 21; 655-679.
27. WHO. Closing the gap in a generation. Health equity through action on the social determinants of health: 2008. http://whqlibdoc.who.int/publications/2008/ 9789241563703_eng.pdf.
28. WHO. Mental health action plan for Europe facing the challenges, building solutions; 2005. http://www.euro.who.int/document/mnh/edoc07.pdf.
29. WHO. Promoting Mental Health: Concepts. Emerging Evidence, Practice. Summary Report; 2004. http://www.who.int/ mental_health/evidence/en /promoting_mhh.pdf.
30. WPA guidance on steps, obstacles and mistakes to avoid in the implementation of community mental health care / Thornicroft G., Alem A., Antunes Dos Santos R., et al. World Psychiatry 2010; 9; 67-77.
31. Supported employment: cost-effectiveness across six European sites / Knapp M., Patel A., Curran C. et al. World Psychiatry 2012; 1; 58-65.
Поиск по сайту: