 |
АвтоАвтоматизацияАрхитектураАстрономияАудитБиологияБухгалтерияВоенное делоГенетикаГеографияГеологияГосударствоДомДругоеЖурналистика и СМИИзобретательствоИностранные языкиИнформатикаИскусствоИсторияКомпьютерыКулинарияКультураЛексикологияЛитератураЛогикаМаркетингМатематикаМашиностроениеМедицинаМенеджментМеталлы и СваркаМеханикаМузыкаНаселениеОбразованиеОхрана безопасности жизниОхрана ТрудаПедагогикаПолитикаПравоПриборостроениеПрограммированиеПроизводствоПромышленностьПсихологияРадиоРегилияСвязьСоциологияСпортСтандартизацияСтроительствоТехнологииТорговляТуризмФизикаФизиологияФилософияФинансыХимияХозяйствоЦеннообразованиеЧерчениеЭкологияЭконометрикаЭкономикаЭлектроникаЮриспунденкция
Опухоли полового тяжа яичника и стромы (гормонально-активные)
К опухолям стромы полового тяжа относятся гранулезостромально-клеточные опухоли (гранулезоклеточная опухоль и группа теком-фибром) (рис. 16.15) и андробластомы, опухоли, которые происходят из гранулезных клеток, текаклеток, клеток Сертоли, клеток Лейдига и фибробластов стромы яичников. Гормонально-зависимые опухоли разделяются на феминизирующие (гранулезоклеточные и текома) и маскулинизирующие (андробластома).
Большинство новообразований содержат клетки овариального типа (гранулезостромально-клеточные опухоли). Меньшая часть представлена производными клеток тестикулярного типа (Сертоли - стромально-клеточные опухоли). При невозможности дифференцировать женские и мужские разновидности опухолей можно использовать термин "некласси-фицируемые опухоли полового тяжа и стромы яичника".
Опухоли стромы полового тяжа составляют около 8% всех овариальных образований.
Феминизирующие опухоли встречаются в любом возрасте: гранулезокле-точная - чаще у детей и в молодом возрасте, текома - в пре- и постменопаузе и крайне редко у детей.
Гранулезоклеточная опухоль составляет от 1 до 4% гормонпродуцирующих новообразований яичников, развивается из гранулезной ткани, сходной по строению с зернистым эпителием зреющего фолликула; чаще встречается в подростковом и репродуктивном периодах. Текома состоит из клеток, похожих на текаклетки атретических фолликулов и, как правило, наблюдается в период пери- и менопаузы. Гранулезоклеточные опухоли составляют 1-2% всех новообразований яичника. Текомы встречаются в 3 раза реже.
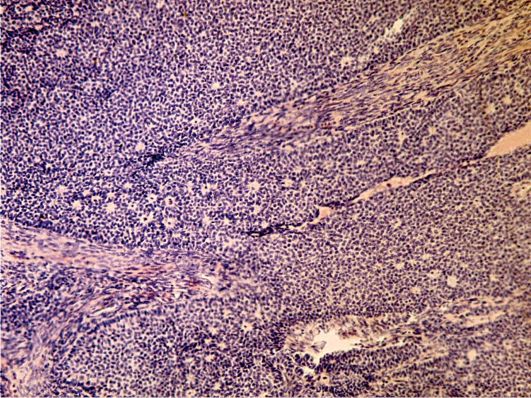
Рис. 16.15. Гранулезоклеточная опухоль яичников. Окраска гематоксилином и эозином, × 200. Фото О.В. Зайратьянца
Клинические проявления связаны с гормональной активностью феминизирующих опухолей. Гранулезоклеточная опухоль "ювенильного типа" обусловливает преждевременное половое созревание, которое правильнее считать ложным в связи с отсутствием овуляции. У девочек появляются нерегулярные кровянистые выделения из половых путей при незначительном развитии вторичных половых признаков; определяются черты эстрогенного влияния - симптом "зрачка", цианотичность вульвы, складчатость влагалища, увеличение тела матки. Соматическое развитие не ускорено. Костный возраст соответствует календарному. В репродуктивном возрасте возможны дисфункциональные маточные кровотечения.
Феминизирующие опухоли в пожилом возрасте проявляются, как правило, метроррагией, что служит особенно значимым симптомом новообразования. В постменопаузальном периоде повышен уровень эстрогенных гормонов с "омоложением" пациентки. В эндометрии могут выявляться пролиферативные процессы: железисто-кистозная гиперплазия, нередко с атипией различной степени, полипы эндометрия, возможно развитие аде-нокарциномы эндометрия.
Диагноз устанавливают на основании выраженной клинической картины, данных общего осмотра и гинекологического исследования, тестов функциональной диагностики, уровня гормонов, УЗИ с ЦДК, лапароскопии.
Феминизирующие опухоли яичника при двуручном влагалищно-абдоминальном исследовании определяются как односторонние образования диаметром от 4 до 20 см (в среднем 10-12 см), плотной или тугоэластиче-
ской консистенции (в зависимости от доли фиброзной или текаматозной стромы), подвижные, гладкостенные, безболезненные.
Гранулезоклеточная опухоль имеет четкую капсулу, на разрезе -выраженную дольчатость и желтый цвет, очаговые кровоизлияния и поля некроза. У текомы капсула обычно отсутствует: на разрезе видно солидное строение, ткань с желтоватым оттенком вплоть до интенсивного желтого цвета. Очаги кровоизлияния, кисты не типичны. В большинстве случаев текомы односторонние и редко малигнизируются. Диаметр колеблется от 5 до 10 см.
На эхограммах феминизирующие опухоли визуализируются в виде одностороннего образования округлой формы с преимущественно эхопозитив-ным внутренним строением и эхонегативными включениями, нередко множественными. Диаметр опухоли 10-12 см.
Опухоль может иметь кистозные варианты; в таких случаях она напоминает цистаденому яичников. Звукопроводимость опухолей обычная. Сопоставление анамнестических данных, эхографической картины с визуализируемой патологией эндометрия (особенно в постменопаузальном возрасте) помогает установить правильный диагноз.
При ЦДК визуализируются множественные зоны васкуляризации как в самой опухоли, так и по ее периферии. Внутренние структуры образования имеют вид пестрой мозаики с преобладанием венозного кровотока. В режиме спектрального допплеровского исследования кровоток в опухолях яичника имеет невысокую систолическую скорость и низкую резистентность (ИР <0,4). Точность диагностики при УЗИ с ЦДК составляет 91,3% (рис. 16.16, 16.17)
Феминизирующие опухоли могут быть доброкачественными (80%) и злокачественными. Злокачественность определяется метастазами и рецидивами. Метастазы возникают преимущественно в серозном покрове органов брюшной полости, на париетальной брюшине и в сальнике. Злокачественной чаще бывает гранулезоклеточная опухоль, крайне редко - текома.
Лечение феминизирующих опухолей только оперативное. Объем и доступ (лапаротомия-лапароскопия) зависят от возраста больной, величины
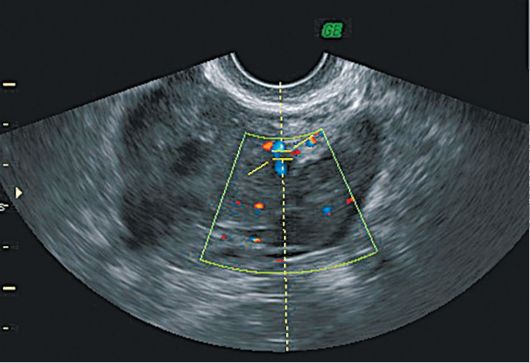
Рис. 16.16. Текома яичника. УЗИ, ЦДК

Рис. 16.17. Гранулезо-клеточная опухоль. УЗИ,
ЦДК
образования, состояния другого яичника и сопутствующей генитальной и экстрагенитальной патологии.
Во время операции проводят срочное гистологическое исследование, ревизию брюшной полости, тщательно осматривают коллатеральный яичник. При его увеличении показана биопсия, пытаются определить состояние па-рааортальных лимфатических узлов.
У девочек при доброкачественной гранулезоклеточной опухоли удаляют только пораженный яичник, у пациенток репродуктивного периода показано удаление придатков матки на пораженной стороне. В пери- и пост-менопаузальном возрасте выполняют надвлагалищную ампутацию матки с придатками или экстирпацию матки с придатками (в зависимости от изменений в эндометрии). Небольшие опухоли можно удалить путем хирургической лапароскопии.
При злокачественной опухоли (по результатам срочного гистологического заключения) показаны экстирпация матки с придатками с обеих сторон и удаление сальника.
Фиброма яичника занимает особое место среди фибром-теком и развивается из соединительной ткани. По существу это гормонально-неактивная текома. Структура опухоли представлена переплетающимися пучками веретенообразных клеток, продуцирующих коллаген.
Фиброма яичника - относительно редкая доброкачественная опухоль. Фибромы составляют от 2,5 до 4% всех опухолей, встречаются в любом возрасте (чаще - в 40-60 лет), размеры опухоли - от 3 до 15 см. До периода полового созревания фиброма яичника не встречается. У больных отмечается неблагоприятный преморбидный фон с частыми нарушениями менструальной и генеративной функций. Возможно, эти нарушения обусловлены тем же этиологическим фактором, который вызвал опухоль.
Фиброма яичника нередко сочетается с миомой матки. Не исключаются и фиброма, и киста в одном и том же яичнике. При сочетании с другими заболеваниями клиническая картина определяется совокупностью их симптомов.
Фиброму яичника часто обнаруживают случайно, во время операции. Рост фибромы медленный, но при дистрофических изменениях опухоль может быстро увеличиваться в размерах.
Опухоль не выделяет стероидные гормоны, но в 10% наблюдений может сопровождаться синдромом Мейгса (асцит в сочетании с гидротораксом и анемией). Развитие этих процессов связывают с выделением отечной жидкости из ткани опухоли и попаданием ее из брюшной в плевральные полости через люки диафрагмы. На разрезе ткань фибром обычно плотная, белая, волокнистая, иногда с зонами отека и кистозной дегенерации, возможно обызвествление, иногда диффузное. Опухоль локализуется в одном яичнике в виде четко очерченного узла.
При увеличении митотической активности опухоль относят к пограничным с низким злокачественным потенциалом.
Фиброму яичника диагностируют на основании клинического течения заболевания и данных двуручного влагалищно-абдоминального исследования. Опухоль приходится дифференцировать от субсерозного миоматозного узла на ножке, а также от опухолей другого строения. При гинекологическом исследовании сбоку или позади матки определяется объемное образование диаметром 5-15 см, округлой или овоидной формы, плотной, почти каменистой консистенции, с ровной поверхностью, подвижное, безболезненное. Фиброма яичника нередко сопровождается асцитом, поэтому ее иногда принимают за злокачественное новообразование.
Диагностике помогает УЗИ с ЦДК. На эхограммах видно округлое или овальное образование с четкими ровными контурами. Внутреннее строение преимущественно однородное, эхопозитивное, средней или пониженной эхогенности. Иногда выявляются эхонегативные включения, указывающие на дегенеративные изменения. Непосредственно за опухолью определяется выраженное звукопоглощение. При ЦДК сосуды в фибромах не визуализируются, опухоль аваскулярна. Чувствительность и специфичность МРТ и РКТ в диагностике фибромы яичника равноценны таковым УЗИ.
При лапароскопии фиброма яичника округлая или овоидная, со сглаженным рельефом поверхности и скудной васкуляризацией. Капсула обычно белесоватая, сосуды определяются только в области маточной трубы. Возможен и белесовато-розовый оттенок окраски капсулы. Консистенция опухоли плотная.
Лечение фибромы оперативное. Объем и доступ оперативного вмешательства зависят от величины опухоли, возраста пациентки и сопутствующих гинекологических и экстрагенитальных заболеваний. Как правило, удаляют придатки матки на пораженной стороне при отсутствии показаний для удаления матки у пациенток репродуктивного возраста. При небольшой опухоли используют лапароскопический доступ.
Прогноз благоприятный.
Стромально-клеточные опухоли (андробластома, опухоль Сертоли). Ан-
дробластома относится к гормонально-активным маскулинизирующим опухолям и составляет около 1,5-2% всех новообразований яичников. Это маскулинизирующая гормонпродуцирующая опухоль, содержащая клетки Сертоли-Лейдига (хилюсные и стромальные). Образующиеся в избытке ан-
дрогены угнетают функцию гипофиза, и в организме снижается выработка эстрогенов. Опухоль преимущественно доброкачественная. Андробластома встречается у пациенток до 20 лет и у девочек, в этих наблюдениях нередко отмечается изосексуальное преждевременное половое созревание. Диаметр образования от 5 до 20 см. Капсула часто четко выражена, строение нередко дольчатое, на разрезе опухоль солидная, желтоватого, оранжевого или оранжево-серого цвета. Сохранившийся другой яичник всегда атрофичен, фиброзно изменен, как у женщин в постменопаузе.
Основное клиническое проявление опухоли - вирилизация. На фоне общего здоровья возникает аменорея, отмечается бесплодие, уменьшаются молочные железы (дефеминизация), позднее появляются признаки маскулинизации - грубеет голос, развивается оволосение по мужскому типу (гирсутизм), повышается либидо, уменьшается толщина подкожной жировой клетчатки, возникает гипертрофия клитора, контуры тела и лица приобретают мужские черты. Симптомы заболевания обычно развиваются постепенно.
Клинические проявления в основном зависят от возраста. В репродуктивном периоде пациентка обращается к врачу, как правило, по поводу аменореи и бесплодия. В период климактерия и постменопаузы в большинстве наблюдений клинические признаки считают возрастными явлениями и лишь при развитии маскулинизации пациентки обращаются к врачу. Опухоль развивается медленно, поэтому более раннее обращение к врачу обычно связано с болями внизу живота (при осложнениях).
Диагноз устанавливают на основании клинической картины и данных двуручного влагалищно-абдоминального исследования, а также УЗИ с ЦДК.
При гинекологическом исследовании опухоль определяется сбоку от матки, она односторонняя, подвижная, безболезненная, диаметром от 5 до 20 см, овальной формы, плотной консистенции, с гладкой поверхностью. При УЗИ выделяют солидный, кистозный и кистозно-солидный типы. Эхографическая картина показывает неоднородное внутреннее строение с множественными гиперэхогенными участками и гипоэхогенными включениями.
Допплерография не имеет определенного значения в определении морфологической структуры опухоли, но иногда помогает обнаружить опухоль.
Лечение вирилизирующих опухолей яичника оперативное, применяют как лапаротомический, так и лапароскопический доступ. Объем и доступ при оперативном лечении зависят от возраста больной, величины и характера объемного образования. При андробластоме у девочек и пациенток репродуктивного возраста достаточно удалить придатки матки на пораженной стороне. У больных в постменопаузе выполняют надвлагалищную ампутацию матки с придатками. После удаления опухоли функции организма женщины восстанавливаются в такой же последовательности, в какой развивались симптомы заболевания. Облик женщины меняется очень быстро, восстанавливаются менструальная и репродуктивная функции, но огрубение голоса, гипертрофия клитора и гирсутизм могут оставаться на всю жизнь. При подозрении на злокачественную опухоль показаны пангистерэктомия и удаление сальника.
Прогноз при доброкачественной опухоли благоприятный.
Поиск по сайту: