 |
АвтоАвтоматизацияАрхитектураАстрономияАудитБиологияБухгалтерияВоенное делоГенетикаГеографияГеологияГосударствоДомДругоеЖурналистика и СМИИзобретательствоИностранные языкиИнформатикаИскусствоИсторияКомпьютерыКулинарияКультураЛексикологияЛитератураЛогикаМаркетингМатематикаМашиностроениеМедицинаМенеджментМеталлы и СваркаМеханикаМузыкаНаселениеОбразованиеОхрана безопасности жизниОхрана ТрудаПедагогикаПолитикаПравоПриборостроениеПрограммированиеПроизводствоПромышленностьПсихологияРадиоРегилияСвязьСоциологияСпортСтандартизацияСтроительствоТехнологииТорговляТуризмФизикаФизиологияФилософияФинансыХимияХозяйствоЦеннообразованиеЧерчениеЭкологияЭконометрикаЭкономикаЭлектроникаЮриспунденкция
ИССЛЕДОВАНИЕ НОСА И ОКОЛОНОСОВЫХ ПАЗУХ
МЕТОДЫ ИССЛЕДОВАНИЯ
ЛОР-ОРГАНОВ
Методическое пособие для студентов, интернов
и клинических ординаторов и врачей общей практики.
Санкт-Петербург
Методика проведения осмотра ЛОР органов
Врач и больной сидят друг против друга на расстоянии 30-50 см. Ноги врача и пациента должны быть сомкнуты и направлены в разные стороны (возможен вариант, когда ноги больного сомкнутые вместе находятся между ног врача). Столик с инструментами стоит слева от врача. Источник света помещается на нем с правой стороны от больного, на уровне его уха, несколько кзади от него. Наибольший эффект освещения достигается, когда источник света, ухо больного и глаза врача находятся в одной плоскости. Для направления света на осматриваемую область пользуются лобным рефлектором, закрепленным на лбу так, чтобы имеющееся в его центре отверстие находилось против левого глаза врача (рис. 1).
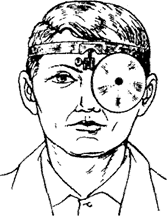
Рис. 1. Положение лобного рефлектора на голове врача
ИССЛЕДОВАНИЕ НОСА И ОКОЛОНОСОВЫХ ПАЗУХ
Перед исследованием следует внимательно расспросить больного о его жалобах в данный момент: боли в носу, затрудненное носовое дыхание, наличие патологического отделяемого, расстройство обоняния. Затем выясняют время и условия возникновения и течения заболевания (острый или хронический процесс). Далее, учитывая, что некоторые заболевания носа могут быть следствием ряда, как инфекционных болезней, так и заболеваний внутренних органов, нужно выяснить все предшествующие заболевания носа и определить их связь с бывшими или настоящими общими заболеваниями. Перед исследованием полости носа нужно обратить внимание на форму наружного носа (деформация), состояние преддверия носа (атрезия), кожи этой области (фурункулез, экзема, сикоз) и места проекции околоносовых пазух на лице. Исследование входа в нос выполняют, при отклоненной назад голове пациента.
Передняя риноскопия. Осмотр полости носа производят при искусственном освещении с помощью лобного рефлектора и носового зеркала. Передняя риноскопия выполняется поочередно одной и другой половины носа.
На раскрытую ладонь левой руки помещают носовое зеркало клювом вниз. I палец левой руки кладут сверху на винт носового зеркала, II, III, IV, V пальцы должны обхватывать снаружи бранши носового зеркала. Правую руку врач укладывает на лоб или темя больного для придания голове нужного положения при передней риноскопии. Носовое зеркало осторожно вводят в закрытом состоянии в правое преддверие носа больного на глубину 0,5 см затем, постепенно, раздвигая бранши, расширяют ноздрю. Во избежание травмы перегородки носа и возникновения носового кровотечения из области Киссельбахова сплетения, носовое зеркало следует вводить только в подвижную часть носа до apertura periformis. Сначала осматривают нижние отделы полости носа: дно полости носа, перегородку носа нижнюю носовую раковину (нижний носовой ход). Для этого слегка опускают голову больного книзу, а ноздрю носовым зеркалом приподымают к верху (первая позиция). Затем осматривают среднюю носовую раковину и остальную часть перегородки носа (средний носовой ход) при несколько запрокинутой голове больного кзади (вторая позиция). Для более удобного осмотра полости носа приходится слегка поворачивать голову больного в ту или другую сторону. Удаление носового зеркала из преддверия носа выполняют в полусомкнутом состоянии, что предотвращает ущемление волос в преддверии носа.
Осмотр левой половины носа осуществляется аналогично – в левой руке удерживается носовое зеркало, а правая лежит на лбу или темени больного. Для передней риноскопии у маленьких детей вместо носового зеркала можно использовать ушную воронку.
Для осмотра носоглотки и задних отделов носа обязательным исследованием является задняя риноскопия (рис. 2). Проводят ее следующем образом: шпателем, взятую в левую руку, отодвигают передние две трети языка больного книзу предлагая ему спокойно дышать носом.
Шпатель удерживают левой рукой так, чтобы I палец поддерживал его снизу, а II, III, IV, V пальцы были сверху. Согретое носоглоточное зеркало, обращенное зеркальной поверхностью кверху, вводят в ротоглотку больного до задней стенки глотки, не касаясь последней, мягкого неба и корня языка, так как это вызывает рвотный рефлекс и мешает осмотру.
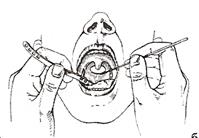 Рис.2. Техника выполнения задней риноскопии.
Рис.2. Техника выполнения задней риноскопии.
При легких поворотах зеркала в зеркальном отражении находят сошник, который находится по средней линии. По обеим сторонам его – хоаны с лежащими в их просвете концами нижних и средних носовых раковин в норме не выходящих из хоан. Осматриваются также свод и боковые стенки с глоточными отверстиями слуховых труб, которые находятся на уровне задних концов нижних носовых раковин.
В норме хоаны свободны, слизистая оболочка верхних отделов глотки розовая, гладкая. В своде носоглотки находится III носоглоточная миндалина, в норме она располагается на задневерхней стенке носоглотки и не доходит до верхнего края сошника и хоан. В некоторых случаях у взрослых при подозрении на наличие опухолевого процесса прибегают к пальпаторному методу исследования носоглотки.
Исследование носового дыхания. Для определения носового дыхания прежде всего наблюдают за лицом обследуемого: открытый рот служит признаком затрудненного носового дыхания. Для более точного определения предлагают пациенту дышать носом, при этом подносят попеременно к одной и другой ноздре ватную пушинку, марлевую ниточку движение которых в струе вдыхаемого воздуха укажет на степень проходимости одной и другой половины носа. При этом по амплитуде движения «пушинки» носовое дыхание может быть расценено как «свободное», «удовлетворительное», «затрудненное» или «отсутствует».
Для исследования носового дыхания можно пользоваться зеркалом или полированной металлической пластинкой с ручкой (зеркало Гляцела). Выдыхаемый теплый воздух, конденсируясь на холодной поверхности пластинки или зеркала, образует пятна запотевания (правое и левое). По величине отсутствию пятен запотевания (правое и левое). По величине или отсутствию пятен запотевания судят о степени носового дыхания.
Для точного определения проходимости воздуха через нос при научных работах пользуется (ринопневмоментрией): для этого принимают манометры различных модификаций, с помощью которых определяют давление воздуха в носу и глотке во время дыхания. Для определения сопротивления выдыхаемому воздуху верхних дыхательных путей и носа используют методику определения функции внешнего дыхания (ФВД) с использованием компьютерных программ для определения петли «поток-объем». Нормальные показатели носовой резистентности 8‒23 мм вод. ст., 0,5 л/с. У детей эти цифры выше, чем у взрослых.
При этом обследуемый должен находиться сидя в удобном положении и пребывать в покое без каких-либо предшествующих даже самых минимальных физических или эмоциональных нагрузок. Величина резерва носового дыхания выражается в виде сопротивления носового клапана потоку воздуха при носовом дыхании и измеряется в единицах СИ как килопаскаль на литр в секунду – кПа/(л·с).
Современные риноманометры – это сложные электронные устройства, в конструкции которых использованы специальные микродатчики ‒ преобразователи внутриносового давления и скорости воздушного потока в цифровую информацию, а также специальные программы компьютерного математического анализа с вычислением индексов носового дыхания, средства графического отображения исследуемых параметров (рис. 3). На представленных графиках видно, что при нормальном носовом дыхании одно и то же количество воздуха (ось ординат) проходит через носовые ходы за более короткое время при вдвое-втрое меньшем давлении воздушной струи (ось абсцисс).

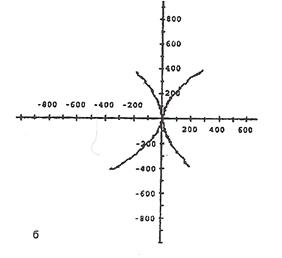
Рис.3. Графическое отображение параметров воздушного потока
в полости носа при носовом дыхании (по А.С.Киселеву, 2000):
а – при затруднении носового дыхания; б – при нормальном носовом дыхании.
Акустическая риноманометрия. В последние годы все большее распространение получает метод звукового сканирования полости носа для определения некоторых метрических параметров, относящихся к ее объему и общей поверхности.
Фирмой S.R.Electronics (Дания) создан серийно выпускаемый акустический ринометр «RHIN 2000», предназначенный как для повседневных клинических наблюдений, так и для научных исследований. Установка состоит из измерительной трубки и крепящегося к ее концу специального носового адаптера. Электронный звуковой преобразователь в конце трубки посылает непрерывный широкополосный звуковой сигнал или серию прерывистых звуковых посылок и регистрирует отраженный от эндоназальных тканей звук, возвращающийся в трубку. Измерительная трубка соединена с электронно-вычислительной системой обработки отраженного сигнала. Контакт с измерительным объектом осуществляется через дистальный конец трубки посредством специального носового адаптера. Один конец адаптера соответствует контуру ноздри; герметизация контакта для предотвращения «утечки» отраженного звукового сигнала проводится с помощью медицинского вазелина. При этом важно не прикладывать к трубке усилий, чтобы не изменять естественный объем полости носа и положение его крыльев. Адаптеры для правой и левой половины носа съемные и подлежат стерилизации. Акустический зонд и измерительная система обеспечивают задержку помех и выдают на регистрирующие системы (монитор и встроенный принтер) только неискаженные сигналы. Установка снабжена мини-ЭВМ со стандартным дисководом на 3,5 дюйма и высокоскоростным энергонезависимым диском постоянной памяти. Дополнительным является диск постоянной памяти с объемом 100 Мбайт. Графическое отображение параметров звуковой ринометрии осуществляется непрерывно. На дисплее в стационарном режиме отображаются как одиночные кривые для каждой полости носа, так и серии кривых, отражающих динамику изменяющихся параметров во времени. В последнем случае программой анализа кривых предусмотрено как усреднение кривых, так и отображение вероятностных кривых с точностью не менее 90%.
Оцениваются (в графическом и цифровом отображении) следующие параметры: поперечная площадь носовых ходов, объем полости носа, разностные показатели площадей и объемов между правой и левой половинами носа. К возможности RHIN 2000 расширяют электронно-управляемый адаптер и стимулятор для ольфактометрии и электронно-управляемый стимулятор для проведения аллергических провокационных проб и гистаминовой пробы путем впрыскивания соответствующих веществ.
Ценность данного прибора заключается в том, что с его помощью возможно точное определение количественных пространственных параметров полости носа, их документирование и исследования в динамике. Кроме того, установка предоставляет широкие возможности для проведения функциональных проб, определения эффективности применяемых лекарственных препаратов и их индивидуального подбора.
Исследование обоняния (одориметрия). Все способы исследования обоняния делятся на качественные и количественные. Качественное исследование про водят при экспозиции пахучих веществв непосредственной близости к одной, затем к другой ноздре, во время которой больному предлагают активно принюхаться и ответить, чувствует ли он какой-либо запах, и если чувствует, то какой этот запах. Для этой цели могут быть применены следующие стандартные растворы в порядке восходящих по силе запахов:
Раствор №1 – 0,5% раствор уксусной кислоты (слабый запах).
Раствор №2 – винный спирт 70% (средней силы запах).
Раствор №3 – настойка валерианы (сильный запах).
Раствор №4 – нашатырный спирт (сверхсильный запах).
Раствор №5 – вода дистиллированная (контроль).
Указанные выше стандартные растворы необходимо хранить в стеклянных флаконах с притертыми пробками, помеченными соответствующими номерами. Исследуемому закрывают пальцем одну ноздрю и дают понюхать другой половиной носа из каждого флакона. При восприятии всех запахов – обоняние 1 степени, среднего и более сильных запахов – обоняние 2 степени, сильного и сверхсильного запахов – обоняние 3 степени. При восприятия только запаха нашатырного спирта делается вывод об отсутствии обонятельной функции тройничного нерва, так как нашатырный спирт вызывает раздражение веточек последнего. Неспособность воспринимать запах нашатырного спирта свидетельствует как об аносмии так и об отсутствии возбудимости окончаний тройничного нерва. Флакон с водой применяется для выявления диссимуляции.
Количественное исследование обонятельной функции предусматривает определение порога восприятия и порога распознавания. Для этого применяются пахучие веществаольфактивного, тригеминального и смешанного действия. Принцип методики заключается в дозировании объема воздуха, содержащего пахучие веществав постоянной концентрации, либо в градуальном увеличении концентрации пахучие вещества до получения порога восприятия.
Метод количественного исследования обоняния получил название ольфактометрии, а устройства, с помощью которых этот метод реализуется ‒ ольфактометром.
Эндомикроскопия носа и околоносовых пазух. Эти методы являются наиболее информативными современными методами диагностики с применением оптических систем визуального контроля, жестких и гибких эндоскопов с различными углами обзора, микроскопов (рис. 4,5).
Показания для диагностической эндоскопии весьма широки: нарушение носового дыхания, выделения из носа, нарушения обоняния, рецидивирующие носовые кровотечения, опухоли полости носа, полипозные гаймороэтмоидиты, нарушения функции слуховой трубы, головные боли неясного генеза, предоперационный осмотр и послеоперационный контроль проводимой терапии, необходимость фото- и видеодокументации и др., т.е. практически весь спектр патологии полости носа и околоносовых пазух. Чаще всего применяется торцевой жесткий эндоскоп с нулевой оптикой.
 Рис.4. Риноскопы (жесткие).
Рис.4. Риноскопы (жесткие).
 Рис.5. Риноскоп (гибкий).
Рис.5. Риноскоп (гибкий).
При эндоскопическом исследовании необходимо вспомнить основные опознавательные точки и ориентиры в полости носа, прежде всего понятие «остиомеатальный комплекс». Это пространство, образованное крючковидным отростком, решетчатым пузырем, передним концом средней носовой раковины и перегородки носа. В пространстве, образованном этими анатомическими структурами, открывается передняя группа околоносовых пазух, поэтому оно является ключевой зоной, определяющей состояние передней группы околоносовых пазух.
Эндоскопическое исследование полости носа состоит из трех основных моментов.
I этап – общий панорамный обзор преддверия носа и общего носового хода. Затем эндоскоп продвигается по дну полости носа по направлению к носоглотке. Оценивается состояние слизистой оболочки нижней носовой раковины, иногда удается увидеть устье слезно-носового канала; при ранее оперированной пазухе производится контроль соустья с гайморовой пазухой в нижнем носовом ходе. При дальнейшем продвижении эндоскопа кзади оценивают состояние задних концов нижней носовой раковины, устье слуховой трубы, свод носоглотки, наличие аденоидных вегетаций.
II этап – эндоскоп продвигают от преддверия носа по направлению к средней носовой раковине. Осматривается средняя носовая раковина и средний носовой ход. Иногда требуется сублюксация средней носовой раковины в медиальном направлении. Осматриваются крючковидный отросток, булла решетчатой кости, полулунная щель, инфундибулум, наличие гиперплазии слизистой средней носовой раковины и степень блокады остиомеатального комплекса. Иногда удается дифференцировать выводное отверстие клиновидной пазухи; естественное отверстие верхнечелюстной пазухи увидеть не удается, так как оно обычно скрыто за свободным краем крючковидного отростка.
III этап – исследование верхнего носового хода и обонятельной щели. Иногда удается визуализировать верхнюю носовую раковину и выводные отверстия задних групп клеток решетчатого лабиринта.
Для лучшей детализации в последующем рекомендуется использовать эндоскопы с 30º и 70º оптикой.
Кроме эндоскопического обследования носа и околоносовых пазух могут применяться дополнительные методы обследования, позволяющие уточнить характер и локализацию патологического процесса. Так, наличие воспалительных заболеваний околоносовых пауз можно заподозрить косвенно, определяя пальпаторно наличие боли в области передних стенок верхнечелюстных и лобных пазух. Болезненность при пальпации на месте выхода ветвей тройничного нерва указывает на неврит или невралгию, которые могут носить вторичный характер и зависеть от наличия воспитательного процесса в соответствующей пазухе (чаще лобной). Более достоверные данные относительно состояния околоносовых пазух дают диафаноскопия и рентгенологические методы исследования.
Диафаноскопия – относительно простой, достаточно информативный метод исследования, на визуальной сравнительной оценке интенсивности просвечивания околоносовых пазух. Диафаноскопия выполняется в совершенно темном помещении. В рот обследуемому вводят электрическую лампочку в металлическом чехле (диафаноскоп) строго по средней плоскости, прижимая к твердому небу.
При смыкании губ больного можно видеть как обе половины лица просвечивают красным цветом одинаковой интенсивности. В случаях, когда имеются изменения в верхнечелюстной или решетчатой пазухе, соответствующая сторона лица будет затемнена, зрачок не светится и в глазу на пораженной стороне ощущения у больного не будет. В норме больной испытывает ощущение света в обоих глазах и оба зрачка будут ярко красного цвета. При диафаноскопии лобных пазух металлический чехол с электрической лампочкой внутри прижимают к внутреннему углу
Интенсивность просвечивания наблюдают через переднюю стенку глазницы у корня носа (просвечивают лобную пазуху через глазничную стенку). Интенсивность просвечивания наблюдают через переднюю стенку лобной пазухи.
Ультразвуковое исследование проводится в отношении верхнечелюстной и лобной пазух; с помощью этого метода можно установить факт наличия в пазухе воздуха (норма), жидкости, утолщения слизистой оболочки или плотного образования (опухоль, полип, киста и др.).
Прибор, используемый для УЗ-исследования ОНП, получил название «Синусскан». Принцип действия основан на облучении полости УЗ (300 кГц) и регистрации отраженного от находящихся на пути луча образований сигнала. В основе метода лежит свойство УЗ не проникать через воздушную среду, хорошо проникать через жидкие среды и отражаться от границ сред с разной плотностью. Это означает, что при прохождении УЗ через разнородные слои тканей от каждой поверхности раздела происходит частичное его отражение. После обработки отраженного сигнала на специальном экране (дисплее) отображаются пространственно разнесенные индикационные полосы, количество которых соответствует числу эхогенных слоев, а расстояние на дисплее от нулевой полосы (поверхность кожи) отражает глубину залегания каждого слоя.
Рентгенологическое исследование носа и околоносовых пазух. Обычное рентгенологическое исследование носа и околоносовых пазух может быть ограниченно одной обзорной проекцией (подбородочно-носовая проекция). При гнойном воспалении околоносовых пазух на рентгенограмме обнаруживается интенсивное затенение одной из пазух или группы их. При наличии экссудата верхнечелюстной или лобной пазухе на рентгенограмме можно получить линию горизонтального уровня жидкости (рентгеновский снимок должен быть выполнен в вертикальном положении больного).
Боковая рентгенограмма костей носа применяются при травмах носа с целью определения перелома. На рентгенограммах видны кости наружного носа образующие его спинку. При наличии перелома отмечается наличие трещин и смещение костных отломков.
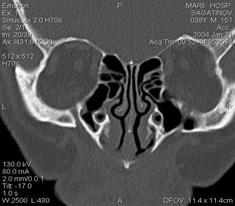
Для более точной диагностики воспалительных заболеваний околоносовых пазух, а также опухолей носа и околоносовых пазух, с успехом принимаются компьютерная и магнитно-резонасная томография (рис. 4), которые имеют намного большие разрешающие возможности.
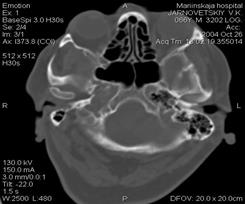
а б
Рис.5. Компьютерная томография околоносовых пазух (норма):
а – коронарная проекция, б – аксиальная проекция.


Рис.4. Компьютерная томография околоносовых пазух
(в правой гайморовой пазухе патологическое образование округлой формы).
Диагностическая пункция верхнечелюстной пазухи выполняется через нижний носовой ход под нижней раковиной у места ее прикрепления на глубине 1,5-2 см от переднего конца.
Пункции предшествует тщательная анестезия слизистой оболочки в месте прокола путем повторного смазывания ее 10% раствором лидокаина с адреналином. Анемизировать следует также и средний носовой ход в области естественного соустья верхнечелюстной пазухи. Для пункции пазухи используют специально предназначенную для этого иглу Куликовского. Во время прокола после некоторого сопротивления чувствуется проваливание иглы в пазуху. Затем при умеренном давлении вводят в пазуху промывную жидкость (раствор фурацилина 1:5000 или 0,9% физиологический раствор). При наличии гноя в пазухе промывная жидкость становится мутной или к ней примешивается гной в виде отдельных комков. Если при достаточном промывании жидкость все время остается прозрачной, результат считается отрицательным.
Для исследования носа и околоносовых пазух применяют также цитологическое и гистологическое исследование и взятие мазков для определения микрофлоры.
Поиск по сайту: